مكافحة العدوي داخل الرعاية المركزة
| Site: | EHC | Egyptian Health Council |
| Course: | دليل العناية التمريضية للأمراض المختلفة بقسم العناية المركزة |
| Book: | مكافحة العدوي داخل الرعاية المركزة |
| Printed by: | Guest user |
| Date: | Monday, 23 December 2024, 4:29 PM |
Description
"last update: 7 Oct 2024"
Table of contents
- - مقدمة
- - عوامل الخطورة في وحدات الرعاية المركزة
- - مصادر وطرق انتقال العدوى في وحدة الرعاية المركزة
- - استراتيجيات عامة لتقليل مخاطر العدوى بوحدات الرعاية المركزة
- - العاملون بوحدة الرعاية المركزة
- - الرعــاية الحــرجة
- - دور التمريض فى تنفيذ حزمة الرعاية الحرجة
- - الألم أحدى مكونات حزمة الرعاية الحرجة
- - الرعاية التمريضية للألم
- - دور هيئة التمريض
- - -الهذيان (تقيم وعلاجه) أحدى مكونات حزمة الرعاية الحرجة
- - تعريف الحركة المبكرة والتمارين الرياضية أحدى مكونات حزمة الرعاية الحرجة
- - مشاركة وتمكين الأسرة أحدى مكونات حزمة الرعاية الحرجة
- - مضاعفات المحتمل حدوثها للمرضى فى وحدات الرعاية المركزة
- مقدمة
تعتبـر وحـدة الرعايـة المركـزة مـن الوحـدات التـي تزيـد بهـا معـدلات الإصابـة بالعـدوى المكتسـبة داخـل المنشـآت الصحيـة بسـبب الحـالات المرضيـة الشـديدة للمرضـى المعالجيـن بهـا بالإضافـة إلـى كثـرة التدخـلات الطبيـة الاختراقيـة التـي تزيـد مـن فـرص حـدوث العـدوى.
- عوامل الخطورة في وحدات الرعاية المركزة
أولا عوامل خاصة بالمرضى:
· تدهور حالة المريض (مضاعفات المرض الأساسي، الحالة الغذائية، قلة الحركة)
· ضعف الحالة المناعية للمرضى.
· العمر (السن المتقدم والصغير)
· الأمـراض المصاحبـة (الأمـراض المزمنـة، الأورام، العلاجـات المثبطـة للمناعـة، الأدويـة المتعـددة، التفاعـات الدوائيـة، نقـل الاعضـاء..).
ثانيا عوامل خاصة بالإجراءات الطبية:
· التعـرض للعديـد مـن التدخـلات والأجهـزة التـي تختـرق جسـم المريـض (اسـتخدام أجهـزة التنفـس الصناعـي، قسـاطر الوريـد الطرفيـة والمركزيـة، القسـاطر البوليـة، التغذيـة الوريديـة والتغذيـة عـن طريـق الأنابيـب المعديـة
· تأخر دخول المريض للرعاية المركزة.
· التدخــل الســريع فــي حــالات الطــوارئ دون مراعــاة الاحتياطــات اللازمــة مــن غســل أو تطهيــر الأيــدي وارتــداء الواقيــات الشــخصية وغيرهــا
· زيادة فترة وعدد مرات التعرض.
· التلامس المتكرر للمريض بواسطة طاقم العاملين
· طول فترة تلقي العلاج في وحدة الرعاية المركزة مما يزيد من فترة التعرض للعدوى
· العلاج بالمضادات الحيوية لمدة طويلة وعدم اتباع سياسة محددة لاستخدام المضادات
· ازدياد معدلات تواجد الميكروبات المقاومة للمضادات الحيوية
· الاســتخدام المشــترك المتكــرر للأجهــزة والمعــدات والمســتلزمات بيــن المرضــى (أجهــزة الضغـط والسـماعات الطبيـة، أجهـزة قيـاس السـكر فـى الـدم، أجهـزة الشـفط، أجهـزة رسـم القلـب، المبـاول والقصـارى، شـرائط اللاصـق الطبـى، الجيـل المخصـص لإجـراء وتركيـب القسـاطر البوليـة ...)
· اسـتخدام العبـوات العلاجيـة متعـددة الجرعـات بيـن المرضـى وتحضيـر وحفـظ جرعـات للعـلاج تكفـى لأكثـر مـن مريـض.
· إعادة تعبئة واستخدام حاويات المنظفات والمطهرات
· عدم التزام العاملين بأساليب العمل الصحيحة والحزم الوقائية أثناء رعاية المرضى.
· عدم التوافق النسبي بين عدد مقدمي الخدمة الصحية وعدد المرضى.
· عــدم كفايــة تدريــب بعــض مقدمــي الخدمــة الصحيــة علــى أنشــطة وإجــراءات مكافحــة العــدوى بوحــدات الرعايــة.
ثالثا عوامل مرتبطة ببيئة الرعاية المركزة :
· عـدم مراعـاة تصميـم وتنسـيق الوحـدة لاشـتراطات مكافحـة العـدوى (المسـافات البينيـة بيـن المرضـى، الفواصـل بيـن المرضـى، غـرف عـزل للمرضـى المصابيـن بالأمـراض المعديـة، ازدحـام الوحـدة بالمرضـى، ...).
· عدم توافر وحدات العناية بالأيدي أو عدم تناسب أعدادها مع عدد الأسرة بالوحدة.
· عدم وجود/الالتزام بسياسات واضحة لتنظيف وتطهير البيئة.
· عدم ضبط درجة الحرارة والرطوبة بالوحدة.
· عدم وجود مكان مخصص مطابق للاشتراطات لخلط وتحضير العلاجات والمحاليل.
· عدم وجود حوض صرف مخصص للتخلص من النفايات والإفرازات السائلة للمرضى.
· عــدم وجــود أماكــن منفصلــة ومخصصــة للتخزيــن (الأدوات والمســتلزمات والمفروشــات النظيفــة والملوثــة(.
أنواع الميكروبات المتسببة فى العدوى داخل الرعايات المركزة:
تسـاهم كثيـر مـن التعامـلات مـع المريـض فـى تحويـل البكتريـا مـن مسـتعمرة إلـى بكتيريـا مسـببة للعـدوى ومـن أهمهـا الميكروبـات المقاومـة للمضـادات الحيويـة مثـل:
Methicillin- Resistant Staphylococcus aureus (MRSA) Vancomycin, Resistant Enterococci (VRE)
Carbapenem- Resistant Enterobacteriaceae (CRE) , Multi-Drug Resistant (MDR) ,Klebsiella pneumonia, Multi-Drug Resistant (MDR) Escherichia coli, Pseudomonas aeruginosa, Acinetobacter baumannii, Clostridium difficile..)
- مصادر وطرق انتقال العدوى في وحدة الرعاية المركزة
التلامس المباشر وغير المباشر: -
- عـن طريـق أيـدي العامليـن والمرافقيـن للمرضـى )فـى حالـة عـدم الالتـزام بنظافـة الأيـدي بطريقـة صحيحـة ومناسـبة لطبيعـة الإجـراءات)
- أوعية تجميع نواتج الشفط وتصريف الجروح والإفرازات
- أوعية المطهرات
- مناضد العالج المتحركة (تروللي الغيار).
عن طريق الرذاذ: -
عن طريق الرذاذ الناقل للعدوى (فيروسات الإنفلونزا، الالتهاب السحائي البكتيري..).
عن طريق الهواء: -
عن طريق الهواء (الدرن الرئوي ،الجديري المائي...) .
عـن طريـق الأجهـزة الاختراقيـة:
مثـل (القسـاطر الوريديـة والقسـاطر البوليـة وأجهـزة التنفـس الصناعـي )ً حيـث تعـد مـن أكثـر أنـواع العـدوى انتشـارا فـي وحـدات الرعايـة المركـزة. وذلـك بالإضافـة إلـى عـدوى المواضـع الجراحيـة والالتهـاب الرئـوي (وحـدات رعايـة مـا بعـد الجراحـة(.
- استراتيجيات عامة لتقليل مخاطر العدوى بوحدات الرعاية المركزة
نظافة الأيدي:
تعتبــر الأيــدي أكثــر الوســائل الشــائعة فــي نقــل الميكروبــات، ومــن ثــم يجــب تزويــد وحــدات الرعايــة المركــزة بوحــدات ومســتلزمات لغســل األيــدي (حــوض لــكل أربعــة أســرة)، مــع توفيــر محلـول تطهيـر الأيـدى الكحولـى بجانـب كل سـرير مريـض، ويجـب علـى جميـع مقدمـى الخدمـة الصحيــة والــزوار الالتــزام بالعنايــة بأيديهــم.
على جميع مقدمى الخدمة الصحية الالتزام بنظافة وتطهير الأيدي في الأحوال التالية:
- قبل دخول الوحدة.
- قبل وبعد أي تعامل مع المرضى (الاستحمام – الكشف الإكلينيكي– التغذية عن طريق الفم ....إلخ(.
- قبل القيام بأي تدخل اختراقي (متضمنا ” ذلك تركيب القسطرة الوريدية الطرفية الكانيوال“(.
- قبل القيام بعمليات خلط وتحضير وإعطاء المحاليل والأدوية.
- قبل استخدام حاويات أدوية الحقن ذات الاستخدام المتعدد.
- بعد ملامسة الأسطح المختلفة.
- بعد خلع القفازات.
أدوات الوقاية الشخصية المستخدمة في الرعاية المركزة:
· لا يشـترط أن يرتـدى مقدمـو الخدمـة الصحيـة أى مـن الواقيـات الشـخصية عنـد الدخـول إلـى الوحـدة بـل يتـم اسـتخدامها فقـط عنـد تقديـم الخدمـة الصحيـة للمريـض (فـي الأوقـات العاديـة وذلـك خلافـا للأوقـات التـي يحـدث فيهـا انتشـار وبائـي لبعـض الأمـراض ً التـي تنتشـر عـن طريـق الهـواء أو الـرذاذ والتـي قـد يختلـف فيهـا الأمـر تبعـا للحالـة الوبائيـة للمــرض) ويرتــدى العاملــون الــزى الخــاص بالوحــدة ويتــم الالتــزام بارتدائــه فقــط داخــل الوحـدة، ويجـب توفيـر الواقيـات الشـخصية المناسـبة لطبيعـة الإجـراءات وبكميـات كافيـة بالنسـبة لحجـم العمـل.
· يجـب أن يتـم اختيـار نـوع القفـازات حسـب الحاجـة، وحسـب طبيعـة الإجـراءات فينبغـي أن تكـون القفـازات معقمـة فـي حالـة الإجـراءات الاختراقيـة مثـل تركيـب قسـطرة وريـد مركـزي والغيـار علـى الجـروح، كمـا يكفـي الالتـزام بارتـداء القفـازات النظيفـة للإجـراءات البسـيطة مثـل تركيـب قسـطرة وريـد طرفـي (كانيـولا) وعنـد التعامـل مـع إفـرازات وسـوائل الجسـم لأي مريـض ولمـس المعـدات أو الأسـطح الملوثـة و تفريـغ أكيـاس البـول.
· ينبغي أن يتم تغيير القفازات:-
- بعد التعامل مع أي مريض.
- بعـد التعامـل مـع إفـرازات الجهـاز التنفسـي أو الأشـياء الملوثـة بإفـرازات الجهـاز التنفسـي مـن أحـد المرضـى.
- قبـل التعامـل مـع المريـض الـذي يليـه أو عنـد الإمسـاك بـأداة أخـرى أو عنـد لمـس أي سـطح.
· يجــب أن يتــم ارتــداء عبــاءة طبيــة (جــاون) عنــد الشــك فــي إمكانيــة التلــوث بإفــرازات المرضــى علــى أن يتــم تغييرهــا قبــل تقديــم خدمــة الرعايــة الصحيــة لمريــض آخــر.
· ينصح بارتداء مرايل بلاستيكية عند التعامل مع سوائل الجسم.
· يجـب ارتـداء واقيـات الجهـاز التنفسـي أثنـاء التعامـل مـع المرضـى المؤكـد أو المشـكوك فـي إصابتهـم بالأمـراض التـي تنتقـل عـن طريـق الهـواء وكذلـك خـلال الإجـراءات التـي قـد ينتـج عنهـا التعـرض للـرذاذ.
- العاملون بوحدة الرعاية المركزة
· يوصـى بتطعيـم كافـة العامليـن بوحـدة الرعايـة المركـزة ضـد الالتهـاب الكبـدي الفيروسـي ً”بي“ والإنفلونزا الموسـمية وكذلك التطعيمات الأخرى الموصى بها طبقا لسياسـة المنشـأة الصحيـة.
· ينبغـي أن يتـم تدريـب العامليـن بوحـدة الرعايـة المركـزة علـى احتياطـات مكافحـة العـدوى .ً ويتـم ذلـك عنـد التعييـن ومـرة واحـدة علـى الأقـل سـنويا
· الحفــاظ علــى نســبة التمريــض إلــى المرضــى بالنســبة التــى تحددهــا حالــة المريــض مــع التدريــب المســتمر والاشــراف علــى تأديــة العمــل بصــورة جيــدة.
فترة إقامة المريض داخل الرعاية المركزة :
يلتـزم الأطبـاء بالمراجعـة اليوميـة لضـرورة تواجـد المريـض داخـل الرعايـة المركـزة مـع تقليـل فتـرة إقامـة المريـض داخلهـا مـا أمكـن ذلـك.
العوامل البيئية والنواحي التصميمية لوحدة الرعاية المركزة:
البيئة الخارجية : يجــب أن تكــون شــدة الإضــاءة (الطبيعيــة والصناعيــة) وطريقــة توزيعهــا مناســبة بحيــث تسـمح بالقيـام بالرعايـة الصحيـة المطلوبـة وفـي نفـس الوقـت توفـر الراحـة لبقيـة المرضـى علـى أن يتحقـق اتصـال بصـري بالخـارج للمرضـى.
تصميم وتنسيق الوحدة :يجب أن يتم مراعاة الآتي من أجل تفعيل استراتيجيات مكافحة العدوى:
أولا :المكان والحيز :
الأسـرة: يجـب تـرك مسـافة مـن 2.5 – 3 أمتـار بيـن كل سـرير والسـرير الـذي يليـه لكـي يتمكـن طاقـم العامليـن مـن التحـرك بسلاسـة ولتسـهيل عمليـة نقـل المعـدات الطبيـة فيمـا َّ بيـن الأسـرة، ولا شـك أن ذلـك سيسـاعد بشـكل كبيـر علـى تقليـل انتشـار العـدوى.
الفواصـل: يجـب أن تصنـع الفواصـل المخصصـة لفصـل المرضـى عـن بعضهـم البعـض )لمنـع تناثـر الـرذاذ وضمـان خصوصيـة المرضـى( مـن مـواد يسـهل تنظيفهـا وتطهيرهـا، ً وعنـد التلـوث وبعـد تنـاوب كمـا ينبغـي أن يتـم تغييـر أو إعـادة معالجـة السـتائر أسـبوعيا دخـول المرضـى وخروجهـم.
الأرضيـات والحوائـط والأسـقف: يجـب أن تكـون مـن مـواد سـهلة التنظيـف والتطهيـر ولاتتأثـر بحركـة الأسـرة والمعـدات الطبيـة.
محطـة التمريـض: يتـم تصميـم محطـة تمريـض بمعـدل محطـة تمريـض واحـدة لـكل 12 ســرير علــى الأقــل ويكــون موقعهــا بالقــرب مــن الفــراغ الإكلينيكــي (فــراغ أســرة المرضــى( بحيــث تتمكــن هيئــة التمريــض مــن رؤيــة المرضــى طــوال الوقــت. مــع ســهولة مراقبــة ومتابعــة المخطــط المركــزى لــكل المرضــى بصفــة مســتمرة لســرعة التدخــل عنــد الحاجــة.
إعـداد العـلاج: يجـب أن تفصـل أماكـن تحضيـر الأدويـة والعلاجـات عـن غـرف المرضـى وأن يتـم الحفـاظ عليهـا كمنطقـة نظيفـة.
مخزن منفصل لتخزين الأدوات والمستلزمات النظيفة والأدوية:مخـزن منفصـل للتخزيـن المؤقـت لـلأدوات والمسـتلزمات والمفروشـات الملوثـة وكذلـك النفايـات الخطـرة.
مخـزن أدوات التنظيـف: يجـب أن يتـم تخصيـص مـكان لتخزيـن وتنظيـف أدوات التنظيـف بحيـث تكـون منفصلـة عـن أماكـن التخلـص مـن النفايـات وعـن غـرف العنايـة بالمرضـى علـى أن تكـون مـزودة بمصـدر ميـاه للتنظيـف وصـرف صحـي وحـوض خـاص للتخلـص مـن الـدم وسـوائل الجسـم.
ثانيا :التهوية :
النـوع: يجـب اسـتخدام أنظمـة تهويـة وتكييـف هـواء مناسـبة تتيـح التحكـم فـي درجـات الحـرارة والرطوبـة والضغـط ودرجـة نقـاء الهـواء.
النوافـذ: يجـب أن تظـل النوافـذ مغلقـة لتجنـب الإصابـة بالعـدوى عبـر الهـواء، كمـا يحظـر وضـع النباتـات أو الأزهـار الطبيعيـة داخـل وحـدة الرعايـة المركـزة.
ثالثا الأحواض وأوعية دلك اليدين بالكحول : ينبغـي أن يخصـص مـكان للأحـواض بالقـرب مـن مدخـل وحـدة الرعايـة المركـزة وفـي الأماكــن الهامــة فــي الوحــدة لتســهيل وصــول مقدمــي الخدمــة الصحيــة إليهــا (عــدد حـوض واحـد لـكل أربـع أسـرة). وينبغـي توفيـر أوعيـة دلـك اليديـن بالكحـول عنـد مدخـل ٍ وحـدة الرعايـة المركـزة وبجانـب كل سـرير. كمـا ينصـح بتوفيـر عـدد كاف مـن أحـواض الكـوع والقـدم إذا توافـرت الإمكانيـة لعمـل ذلـك، كمـا يحظـر اسـتخدامها فـي أي أغـراض أخـرى غيـر غسـل الأيـدي.
رابعا: مسار الحركة داخل الوحدةً ينصــح أن يصمــم مــكان الوحــدة بالقــرب مــن قســم العمليــات وقســم الطــوارئ لتســهيل الوصــول إليهــا، وينبغــي أن يتــم اتبــاع سياســات مــن شــأنها أن تحــد مــن الازدحــام خــارج وداخــل وحــدة الرعايــة المركــزة لتقليــل مصــادر التلــوث الناقلــة للعــدوى مــن الزائريــن أو طاقــم العامليــن والمعــدات.
خامسا: العزلً :
يجــب أن يتــم عــزل المرضــى المشــكوك أو الثابــت إصابتهــم بأمــراض معديــة فــي غرفــة أو مــكان مخصــص للعــزل فــي وحــدة الرعايــة المركــزة (بعــد أن يتــم تخصيــص معــدات طبيــة وطاقــم عامليــن خــاص للتعامــل معهــم).
سادسامعدات رعاية المرضىًك:
لا ينبغــي القيــام بعمليــات تنظيــف وتطهيــر أو تعقيــم معــدات رعايــة المرضــى داخــل أماكــن الرعايــة، حيــث يتــم تحويــل المعــدات المســتخدمة إلــى قســم التعقيــم أو الأقســام الخاصــة بمعالجتهــا.
جدول رقم ( )إعادة معالجة الأدوات والمعدات التنفسية
|
معدات رعاية المرضى |
طريقـة التنظيــف |
|
وصلات جهاز التنفس الصناعي |
· لا يلــزم تغييــر ” الوصــلا ت “ إلا إذا تلوثــت أو تعطلــت عــن العمــل. · ”الوصــلا ت “التــي يعــاد اســتخدامها يتعيــن تنظيفهــا وتطهيرهــا أو تعقيمهــا حســب تعليمــات الشــركة المصنعــة. · يلــزم تغييــر مرطــب الهــواء بعــد مــرور24 ســاعة (علــى أن يتــم ملئــه بالمــاء المعقــم) مــن اســتخدامه مــع تركيــب فلاتــر فــي فتحــات دخــول الهــواء وخروجــه مــن جهــاز التنفــس الصناعــي- مــع مارعــاة تفريغهــا مــن بخــار المــاء المتكــون بانتظــام. |
|
قساطر الشفط من القصبة الهوائية |
· يتــم اســتخدام قســطرة معقمــة جديــدة أحاديــة الاســتخدام فــى كل مرة تشفيط ويفضل استخدام نظم الشفط المغلقة مع تخصيص قســطرة منفصلة لتشــفيط الفم وأخرى لتشــفيط الأنبوبة. · ضــرورة أن يقــوم طاقــم التمريــض والعاملــون بتنظيــف أيديهــم جيدآ قبــل وبعــد كل اســتخدام |
|
(الأنابيب الحنجرية) |
· تستخدم لمرة واحدة فقط ولا تعاد معالجتها. |
|
المنظار الحنجرى |
· يفضــل اســتعمال المناظيــر الحنجريــة أحاديــة الاســتخدام أو التــى يمكــن إعــادة معالجتهــا بالتعقيــم. · يمكــن إعــادة المعالجــة بالتطهيــر عــال المســتوى مــع الالتــزام باســتخدام المطهــرات التــي لا تســبب حساســية الجهــاز التنفســي والشــطف الجيــد بالمــاء المعقــم لإازلــة أثــر المطهــر. · يمكن الاحتفاظ بها في كيس نظيف أحادي الاستخدام. |
|
المعدات التي تستخدم لإجراء التنفس الصناعي اليدوي والإنعاش الرئوي (الأمبوباج) |
· تســتخدم تلــك المعــدات فــي حــالات الإنعــاش الرئــوي وتطهــر بمطهــرعــال المســتوى · يجــب شــطف هــذه المعــدات جيــدا بالمــاء المعقــم لإازلــة أثــر المطهــر. · يتم تجفيفها بفوطة معقمة تمهيدا للاستخدام. (يفضل عدم اســتخدام المطهارت التي تســبب حساســية الجهاز التنفسي) |
|
أقنعة الأكسجين |
· يفضل استخدام الأنواع أحادية الاستخدام. · فــي حالــة اســتخدام أنــواع متعــددة الاســتخدام فإنــه يلــزم تنظيفهــا وتطهيرهــا بعــد كل اســتخدام . |
|
أوعية جمع الإفرازات (زجاجات التشفيط والنزح) |
· عــادة مــا تســتخدم مــرة واحــدة فقــط ويوجــد بداخلهــا إنــاء آلــي • الغلــق يوجــد داخــل إنــاء بلاســتيك خارجــي. · الزجاجات التي يعاد استخدامها: · قبــل شــراء هــذه الأجهــزة ينبغــي التأكــد مــن قابليــة الغطــاءالبلاســتيك الخارجــي للتطهيــر والتعقيــم · يتعين استبدالها كل 24ساعة(أو قبل ذلك عند امتلائها). · يمكن تفريغ محتويات الزجاجة في الحوض الخاص بالتخلص من ســوائل الجسم. · أنابيب الوصلات المتعددة الاســتخدام يجب تنظيفها وتطهيرها أو تعقيمهــا، مــع ضــرورة الإبقــاء علــى النظــام مغلقــا أثنــاء الاســتعمال. · عدم ترك السوائل فى زجاجات الشفط أكثر من 24 ساعه. |
نظافة البيئة:
v التنظيف والتطهير اليومي أثناء وجود المريض بالرعاية: ًويشــمل الأســرة وأســطح العمــل والأجهــزة والأرضيــات ومقابــض الأبــواب والأدارج مرتيــن يوميــا علــى الأقــل.
· يتم عمل جدول تنظيف يومي لوحدات الرعاية المركزة.
· ضرورة القيام بأعمال النظافة اليومية وفقا لسياسة المستشفي ويجب مسح جميعً الأسطح بقطعة قماش مبللة بماء ومنظف أو منظف مطهر.
· يجب التعامل الفوري مع انسكابات الدم وإفرازات الجسم المختلفة (ارجع فصل نظافة البيئة – الجزء الأول).
· ضرورة استخدام مواد التنظيف المعتمدة، ولا يجب استخدام مطهرات عالية المستوى للنظافة اليومية.
· الحفاظ على مواد التنظيف في حاويات مغلقة
v التنظيف والتطهير بعد خروج المريض: عنــد خــروج المريــض مــن الوحــدة يتعيــن القيــام بالتنظيــف الشــامل والتطهيــر للســرير والمعــدات والأجهــزة المســتخدمة وكذلــك الأرضيــات ومقابــض الأبــواب والأدارج، وذلــك قبــل دخــول المريــض التالــي.
· التنظيف والتطهير الدوري:
· القيــام بالتنظيــف الشــامل لجميــع الأماكــن كل أســبوع أو أســبوعين علــى الأقــل ويشــمل ذلــك الأســقف والحوائــط والأرضيــات والأبــواب ومناطــق التخزيــن وفلاتــر أجهــزة التكييــف.
· عند تنظيف الوحدة يراعى استخدام أدوات ومعدات خاصة بالوحدة فقط
· عند عدم استخدام أدوات التنظيف يراعى تنظيفها وتخزينها بطريقة سليمة.
الزيــــــارة :
ينبغي الحد من الزيارة بقدر الإمكان لتوفير الراحة للمرضى وتسهيل إجراءات تقديم الرعاية
حظر الزيارة على الزائرين المصابين بأي أمراض معدية.
ضــرورة توجيــه التعليمــات إلــى الزائريــن بغســل أيديهــم فــي حالــة قيامهــم بمســاعدة المريــض (وقــد تضــاف تعليمــات أخــرى فيمــا يخــص الزائريــن وقــت الانتشــار الوبائــي لبعــض الجراثيــم التــي تنتقــل عبــر الهــواء والــرذاذ).
- الرعــاية الحــرجة
المقد مة
الهدف من تطبيق حزمة الرعاية التمريضية الحرجة ( (ABCDEF تعتمد بشكل أساسي على ثلاثة مبادئ: 1) تحسين التواصل بين أعضاء فريق وحدة العناية المركزة 2) توحيد الرعاية الطبية والتمريضية ، 3) تقليل دورة التخدير ومدة البقاء على جهاز التنفس الصناعى وتقليل الهذيان ومضاعفاته .
التعريف
هى رعاية مقدمة للمرضى ذوى الحالات الصحية الحرجة فى وحدات العناية المركزة ، تميز الظروف الصحية الحرجة ببداية مفاجئة وذات مدة محدودة. بالإضافة إلى ذلك، فإنها تميل إلى ذلك التقيد الشديد في الأنشطة اليومية المعتادة للشخص المصاب ،وتتضمن الرعاية التمريضية الحرجة تقييمات للحالات الحرجة ، وتقديم مكثف وتدخل ، وتشغيل / صيانة أنظمة دعم الحياة التي تشمل التهوية الميكانيكية عبر القصبة الهوائية والتوصيل على أجهزة المونتورللملاحظة العلامات الحيوية ، وإعطاء الأدوية الوريدية المستمرة في الأوعية الدموية والمراقبة المتخصصة والمتابعة وتوفير بيئة مناسبة لجودة الرعاية الطبية والتمريضية لهؤلاء المرضى .
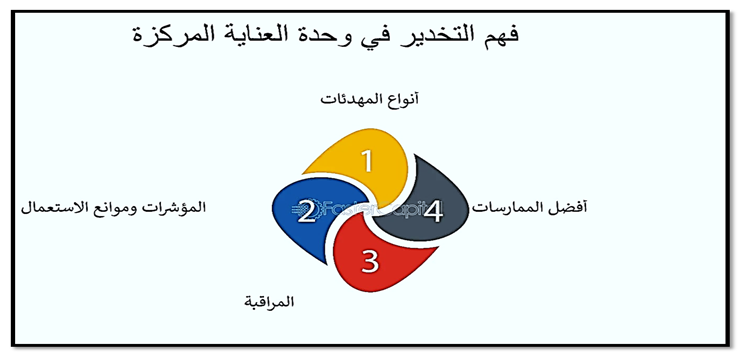
مكونات حزمة الرعاية الحرجة :( (ABCDEF
تتضمن حزمة الرعاية الحرجةمن 6 عناصر:: تقييم الألم والوقاية منه وعلاجه، كلا من تجارب الصحوة التلقائية وتجارب التنفس التلقائي، اختيار المسكنات والتخدير، تقيم الهذيان والوقاية منه وعلاجه ، الحركة المبكرة والتمارين، ومشاركة وتمكين الأسرة كما هو موضح بالصورة رقم (1).

صورة (1) توضح مكونات حزمة الرعاية الحرجة ( (ABCDEF
- دور التمريض فى تنفيذ حزمة الرعاية الحرجة
هيئة تمريض الرعاية المركزة لهم دور فعال فى إعطاء رعاية للمرضى ذوى الحالات الصحية الحرجة فى وحدات العناية المركزة تتضمن الأنى :
· تقييم حالة المريض وجمع البيانات من المريض وذويه وتوثيقها وتحليلها .
· تحديد احتياجات المريض من الرعاية وأولويات التدخلات الطبية.
· إعداد خطة الرعاية التمريضية ومتابعة تنفيذها وتقييم نتائجها.
· التقييم بعد أعطاء الرعاية التمريضية وتقييم سلامة المرضى أثناء تنفيذ التدخلات مع التوثيق.
· ملاحظة المرضى على مدار 42 ساعة ومراقبة الأجهزة الموصلة بالمريض (جهاز مراقبة القلب – الأوكسجين – السوائل الداخلة والخارجة – دورة التغذية)، وكتابة التقارير.
· أخذ العلامات الحيوية وتسجيلها وسحب عينات الدم لإجراء الفحوصات المخبرية بحسب تعليمات الطبيب المعالج ومتابعة إرسالها للمختبر والحصول على النتائج وإعلام الطبيب المعالج
· تركيب المحاليل الوريدية، وإعطاء الأدوية وتسجيلها بالمواعيد والجرعات المحددة من قبل الطبيب
· قياس قسطرة الوريد المركزى (CVP )وتسجيلها وابلاغ الطبيب .
· المشاركة في عملية الإنعاش والإفاقة .
· التواصل مع المرضى بالأضافة الى إعطاء تثقيف صحى للمرضى وذويهم لتحقيق الأهداف المشتركة للرعاية التمريضية وتوفير الجودة وتعزيز سلامة المرضى ومنع المزيد من المضاعفات.
· أيضا هيئة التمريض لهم دور فعال فى التسليم والتسلم ((ISBARوتسجيل العناية التمريضية بملف الطبى للمريض .
· الأبلاغ عن أى أحداث غير متوقعة ( خطأ عند أعطاء الأدوية – سقوط المريض –حدوث اعراض جانبيبة من نقل الدم ) مع مراعاه التسجيل وتحديد الأولوليات لاعطاء الرعاية التمريضية .
· تطوير أساليب وإجراءات العمل ومواكبة التطورات في أساليب التمريض والرعاية التمريضية.
· توثيق الإجراءات والأنشطة التمريضية المقدمة للمريض في السجل الطبي وضمان تطبيق مبادئ وقواعد السلامة العامة أثناء القيام بمختلف أعمال التمريض .
- الألم أحدى مكونات حزمة الرعاية الحرجة
تعريف الألم
هو عبارة عن تجربة حسية وعاطفية مرتبطة بتلف الأنسجة الفعلى او تجربة ذاتية يستطيع الشخص المتألم فقط إداراكها والأحساس بعدم الراحة فالشعور بالألم غالباً ما يكون مؤشراً إلى خلل معين، ويمكن أن يظهر الألم بشكل مفاجئ أو بمراحل تدريجية. ولكل شخص القابلية على تحديد الألم الذي يشعر به، إذ يتباين الألم بين بسيط ومتقطع الى حاد ومستمر.
كيف ينشأ الأحساس بالألم
تقوم أطراف الأعصاب الموجودة فى الجلد بتحويل المعلومات المختلفة الى الجهاز العصبى المركزى عند حدوث محفز كيمائى أوأرتفاع حرارى أوى محفز ألى حينما يكون المحفز الخارجى قويا فإن هذه الأطراف العصبية تقوم بنقل الأحساس بالألم للدماغ حسب المسار الأتى :محفز ثم الطرف العصبى ثم النخاع الشوكى ثم الدماغ كما هو موضح بالصورة رقم (2) .
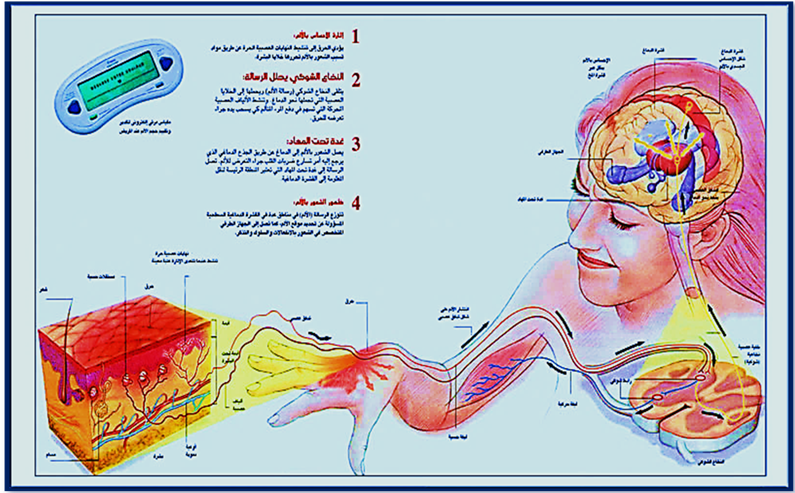
صورة (2) توضح كيف ينشأ الأحساس بالألم
أسباب الألم :
أسباب الألم في المرضى المصابين بأمراض خطيرة أثناء إقامتهم في وحدة العناية المركزة, ينتج الألم عادة عن عملية المرض الأولية, إصابة الأنسجة, الإجراءات التداخلية مثل تركيب القصبة الهوائية, القسطرة البولية و الكانولا الطرفية قد يكون للألم تأثير سلبي كبير على نتائج المرضى .
أعراض الألم :
· قلة النشاط والحركة .
· زيادة مستوى القلق .
· الأكتئاب .
· البكاء الشديد .
· عدم التركيز.
· النوم المتقطع .
· صعوبة بالتفس .
· عدم أنتظام ضربات القلب .
أنواع الألم :
· الألم الحاد الناتج عن الإصابة أو الجراحة أو المرض أو الصدمة أو الإجراءات الطبية المؤلمة ، ويستمر بشكل عام لفترة قصيرة من الوقت ، وعادة ما يختفي عند علاج السبب الأساسي.
· الألم المزمن هو الذي يستمر لأكثر من 3 أشهر ، بعد وقت الشفاء الطبيعي ، ويسمى أحيانا أيضا الألم المستمر.
· الم من الأنسجة التي تضررت من العوامل الفيزيائية أو الكيميائية مثل الصدمات أو الجراحة أو الحروق الكيميائية ، بينما ينشأ ألم الأعصاب من الأمراض أو الأضرار التي تتوسط مباشرة في الأعصاب الحسية ، مثل الاعتلال العصبي السكري أو الألم العصبي الناتج من الهربس.
· الألم الجسدي هو في العضلات أو العظام أو الأنسجة الرخوة.
· الألم الحشوي من الأعضاء الداخلية والأوعية الدموية .
كيفية تقييم الألم
خلق اتصال مع المريض وأستجوابه يتضمن الأسئلة الأتية :
· اين وضع الألم ؟
· كيف يقدر شدته ؟
· منذ متى يعاني من الألم ؟
· هل الألم مترافق مع الحركة أو الراحة ؟
· كيف يمكن وصف الألم ؟
· تردد الألم ( دائم – متقطع ) ؟
· مصدر هذا الألم ؟
· عوامل تقلل او تزود الألم ؟
1- مقياس الألم
مقياس ملاحظة الألم :
يحدد مقدار الألم باستخدام تعبيرات الوجه وحركة الجسم والشد العضلى وتفاعلات المريض مع جهاز التنفس الصناعي للمرضى الذين يتم توصيلهم بأنبوبة حنجرية كما هو موضح بالصورة رقم (3)
|
الدرجة |
العناصر |
المؤشر |
|
0 |
مسترخى |
تعبيرات الوجه |
|
1 |
متوتر |
|
|
2 |
مكشر |
|
|
0 |
لايوجد حركة |
حركة الجسم |
|
1 |
قادر على الحركة |
|
|
2 |
الارق |
|
|
0 |
مسترخى |
شد العضلى |
|
1 |
شد عضلى |
|
|
2 |
شد عضلى شديد |
|
|
0 |
التحدث بدون صوت |
مرضى جهاز التنقس الصناعى (انبوبة حنجرية – بدون ) |
|
1 |
تنهد |
|
|
2 |
البكاء |
|
|
182 |
|
المجموع الكلى |
صورة (3) توضح مقياس ملاحظة الألم
مقياس الألم السلوكي
مقياس الألم السلوكي (BPS) يحدد مقدار الألم باستخدام لغة الجسد وتفاعلات المريض مع جهاز التنفس الصناعي للمرضى الذين يتم توصيلهم بأنبوبة حنجرية وجهاز تنفس صناعى كما هو موضح بالصورة رقم (4) .
|
الدرجة |
العناصر |
المؤشر |
|
1 |
مسترخى |
تعبيرات الوجه
|
|
2 |
شد جزئي = خفض الحاجب |
|
|
3 |
مشدود بالكامل = إغلاق الجفن |
|
|
4 |
تكشير |
|
|
1 |
لايوجد حركة |
الأطراف العلوية
|
|
2 |
حركة جزئيا |
|
|
3 |
حركة بالكامل مع ثني الإصبع |
|
|
4 |
تراجع بشكل دائم |
|
|
1 |
حركة متسامحة |
مرضى جهاز التنقس الصناعى (انبوبة حنجرية – بدون ) |
|
2 |
كحة مع تحمل التهوية معظم الوقت |
|
|
3 |
صعوبة تحمل جهاز التنفس الصناعي |
|
|
4 |
غير قادر على التحكم في التهوية |
|
|
|
|
المجموع الكلى |
صورة (4) توضح مقياس الألم السلوكى
الوقاية من الألم
توفير أسترتيجيات تدابير لتخفيف الألم قبل أن يصبح شديدً وذلك من خلال :
• توفير إدارة الألم الدوائية حسب الطلب.
• توفير إدارة غير دوائية للألم.
• العلاج الطبيعى .
• الأدوية .
• العلاج بالحرارة.
• العلاج بالبرودة .
• التحفيز الكهربائي .
• التدليك.
• العلاج بالإبر الصينية .
الرعاية التمريضية للألم :
· الرعاية التمريضية للألم، الأهداف المشتركة والنتائج المتوقعة للمرضى، استخدام استراتيجيات تخفيف الألم الدوائية وغير الدوائية، استخدام مهارات الاسترخاء المختلفة مثل التنفس البطيء البطني، التأمل، واليوغا. عوامل أخرى، الرعاية الذاتية والاستمتاع بالأنشطة الممتعة، والأنشطة التقسيمية مثل اللعب والإبلاغ عن الألم.
· يجب على هيئة التمريض أحترام معتقداتهم، ومستوى معرفتهم، وتجاربهم السابقة مع الألم، وإظهار خصائص الألم مثل بداية الألم، مدته،تكراره، نوعية وشدة الألم، باستخدام الطريقة الوصفية بسيط، متوسط، شديد) وإشراك المرضى و الأسرة في خطة إدارة الألم .
· يجب على هيئة التمريض تحديد تأثير الألم على الوظيفة ونوعية الحياة (على سبيل المثال، القدرة على المشي، والنشاط العام، والمزاج، والنوم)، وتطبيق نهج غير دوائي لإدارة الألم (التدليك، والحرارة والبرودة)، وضمان سلامة المريض.
· توفير العلاج السلوكي المعرفي (CBT) لإدارة الألم، ويتم استخدام طريقتهم لتوفير الراحة عن طريق تغيير الاستجابات النفسية للألم، ويشمل العلاج: تشتيت الانتباه، وتتضمن هذه التقنية زيادة تركيز الفرد على المحفزات غير المؤلمة لتقليل وعي الفرد وتجربته للألم. ، فإن إبعاد المريض عن الألم يقلل من إدراك الألم، وتشمل الأمثلة القراءة ومشاهدة التلفزيون ولعب ألعاب الفيديو .
· يجب على الممرضة / الممرضة ملاحظة فعالية العلاج الدوائي للتخفيف السريع من الألم، وينبغي إعطاء جرعة الدواء الموصوفة، وملاحظة المسكنات ومتابعتها ومراجعة معدل التنقيط .
· علاج الألم :
أكثر العلاجات الدوائية المستخدمة لتسكين الألم هى :
· الباراسيتامول ويعد الأقل تأثيراً في تسكين الآلام المزمنة.
· مضادات الالتهاب غير الستيرويدية تشمل الأتى :
· الأسبرين. Aspirin)) .
· الآيبوبروفين(Ibuprofen). .
· الكيترولاك( Ketorolac). .
· الديكلوفيناك ( Diclofenac) . .
· الإندوميثاسين( Indomethacin). .
· النابروكسين . ) Naproxen) .
المسكنات الأفيونية، من المهم جدا التعامل مع المسكنات الأفيونية بحذر لتأثيرها المخدر، وظهور أعراض الانسحاب عند التوقف عن أخذها.
- الرعاية التمريضية للألم
· الرعاية التمريضية للألم، الأهداف المشتركة والنتائج المتوقعة للمرضى، استخدام استراتيجيات تخفيف الألم الدوائية وغير الدوائية، استخدام مهارات الاسترخاء المختلفة مثل التنفس البطيء البطني، التأمل، واليوغا. عوامل أخرى، الرعاية الذاتية والاستمتاع بالأنشطة الممتعة، والأنشطة التقسيمية مثل اللعب والإبلاغ عن الألم.
· يجب على هيئة التمريض أحترام معتقداتهم، ومستوى معرفتهم، وتجاربهم السابقة مع الألم، وإظهار خصائص الألم مثل بداية الألم، مدته،تكراره، نوعية وشدة الألم، باستخدام الطريقة الوصفية بسيط، متوسط، شديد) وإشراك المرضى و الأسرة في خطة إدارة الألم .
· يجب على هيئة التمريض تحديد تأثير الألم على الوظيفة ونوعية الحياة (على سبيل المثال، القدرة على المشي، والنشاط العام، والمزاج، والنوم)، وتطبيق نهج غير دوائي لإدارة الألم (التدليك، والحرارة والبرودة)، وضمان سلامة المريض.
· توفير العلاج السلوكي المعرفي (CBT) لإدارة الألم، ويتم استخدام طريقتهم لتوفير الراحة عن طريق تغيير الاستجابات النفسية للألم، ويشمل العلاج: تشتيت الانتباه، وتتضمن هذه التقنية زيادة تركيز الفرد على المحفزات غير المؤلمة لتقليل وعي الفرد وتجربته للألم. ، فإن إبعاد المريض عن الألم يقلل من إدراك الألم، وتشمل الأمثلة القراءة ومشاهدة التلفزيون ولعب ألعاب الفيديو .
· يجب على الممرضة / الممرضة ملاحظة فعالية العلاج الدوائي للتخفيف السريع من الألم، وينبغي إعطاء جرعة الدواء الموصوفة، وملاحظة المسكنات ومتابعتها ومراجعة معدل التنقيط .
· علاج الألم :
أكثر العلاجات الدوائية المستخدمة لتسكين الألم هى :
· الباراسيتامول ويعد الأقل تأثيراً في تسكين الآلام المزمنة.
· مضادات الالتهاب غير الستيرويدية تشمل الأتى :
· الأسبرين. Aspirin)) .
· الآيبوبروفين(Ibuprofen). .
· الكيترولاك( Ketorolac). .
· الديكلوفيناك ( Diclofenac) . .
· الإندوميثاسين( Indomethacin). .
· النابروكسين . ) Naproxen) .
المسكنات الأفيونية، من المهم جدا التعامل مع المسكنات الأفيونية بحذر لتأثيرها المخدر، وظهور أعراض الانسحاب عند التوقف عن أخذها.
1- تجربة الاستيقاظ التلقائي (SAT) وتجربة التنفس التلقائي (SBT) أحدى مكونات حزمة الرعاية الحرجة
تعريف : تجربة الإستيقاظ التلقائي (SAT) هى عملية يومية لوقف المهدئات بما في ذلك المخدرات إذا كان المريض يستوفي معايير محددة مسبقًا ،الهدف من اختبارات SAT هو تقليل كمية التخدير التي يتلقاها المرضى مع الحفاظ على الراحة من أجل تحسين نتائج المريض. SBT)) تجربة التنفس التلقائى هى إختبار قياسي يتم إجراؤه لتقييم جاهزية المريض لنزع الأنبوب من خلال تحديد الحالة الفسيولوجية بعد نزع الأنبوبة الحنجرية و قدرة المريض على التنفس أثناء تلقي الحد الأدنى من أجهزة التنفس الصناعي أو عدم وجود دعم لها على الإطلاق، ويجب أن تبدأ عملية الفطام من خلال تقييم المعاير الدالة على نجاح الأستيقاظ والتنفس التلقائى .
عوامل تأثر على نجاح الإستيقاظ التلقائي
· سن المريض والتشخيص .
· تلقي جرعات من المسكنات والتخدير.
· أستخدام التقيد الجسدى .
· تعرض المريض لحدوث جلطة بالقلب وعدم وصول الدم المؤكسد لعضلة القلب .
· زيادة الضغط داخل الجمجمة وذلك فى حالات الارتفاع المفاجىء بضغط الدم وامراض الكلى .
اذا اجتاز المريض تجربة الأستيقاظ التلقائى ، يتم إيقاف جميع المهدئات والمسكنات المستخدمة للتخدير، تستمر المسكنات المستخدمة للألم عند الضرورة. الهدف هو أن يتمكن المريض من القيام بثلاث من بين أربع مهام بسيطة عند الطلب: فتح العين ، النظر للفريق الصحى ، أو اضغط على يده ، أو يمكنه الاستمرار دون تخدير لمدة 4 ساعات أو أكثر دون ما يلي :
· القلق المستمر أو الهياج أو الألم .
· معدل التنفس 35 نفس / دقيقة لمدة 5 دقائق على الأقل .
· تشبع الأكسجين أقل من 88٪ لمدة 5 دقائق على الأقل.
· عدم انتظام ضربات القلب الحاد .
· إذا فشل المريض ، تبدأ المهدئات بنصف الجرعة السابقة.
عوامل تأثر على نجاح التنفس التلقائى
· الأوكسجين غير الكافي بنسبة 50٪ وضغط الزفير النهائي الإيجابي 8 .
· لا يوجد جهد شهيق في فترة ومنية 5 دقائق.
· الهياج المستمر والشديد .
· الاستخدام الكبير لأدوية المحفزة لعضلة القلب والجهاز العصبى المركزى مثل الدوبامين أو الدوبوتامين .
يجتاز المريض التجربة إذا تجنب تطوير أي من معايير الفشل التالية في غضون 120 دقيقة
· معدل التنفس إما أقل من 8 أنفاس في الدقيقة (نبضة في الدقيقة) أو أكثر من 35 نبضة في الدقيقة لمدة 5 دقائق أو أكثر.
· نقص الأكسجين بالدم (SpO2 < 88٪ لمدة 5 دقائق .
· التغيير المفاجئ في الحالة العقلية .
· عدم إنتظام ضربات القلب .
الرعاية التمريضية
· تقييم هيئة التمريض للمرضى تجربة الأستيقاظ (SAT) والتنفس التقائى ( (SBT، وذلك بملاحظة ومتابعة عوامل نجاح تجربة الأستيقاظ التلقائى وعدم وجود عوامل تؤثر على نجاح تجربة الأستيقاظ وهى السن ، التشخيص ، حدوث جلطات قلبية ، وإستخدام المسكنات والمهدئات ،مع ملاحظة فى حالة الفشل يتم اعطاء نصف جرعة التخدير وذلك بتعليمات الطبيب ومتابعة أى عوامل تؤثر على نجاح تجربة التنفس التلقائى مثل نقص الأكسجين بالدم (SpO2 < 88٪ لمدة 5 دقائق والتغيير المفاجئ في الحالة العقلية ويتم ابلاغ الطبيب لوقف جميع المهدئات والمسكنات والبدء فى عملية الفطام من على جهاز التنفس الصناعى .
· ضرورة تطبيق بروتوكول لتجربة الأستيقاظ والتنفس التقائى وهو عبارة عن قائمة مرجعية موحدة ترشد الأطباء في تقييم ما إذا كان مرضاهم مؤهلين وما إذا كان بإمكانهم اجتياز كلا من اختبار SAT وSBT، وأيضا يتضمن البرتكول على أهمية مراقبة المريض لتقييم قدرة المرضى على اجتياز تجربة الأستيقاظ التلقائى SAT وكلاهما مكونان متلازمان يهدفان تقليل عدد المضاعفات المرتبطة بجهاز التنفس الصناعي، ( VAP)، وعدوى الالتهاب الرئوي المصاحب للجهاز التنفسى وتقليل أيام بقاؤه على جهاز التنفس الصناعى .
فى حالة فشل تجربة التنفس التلقائى وإستمرارية وضعه على جهاز التنفس الصناعى يتم مراعاة الأتى :
· ملاحظة كمية الهواء الداخل للمريض في كل نفس Tidal volume)) وهى من 5 الى 7 مل/كجم من وزن الجسم.
· ملاحظة معدل التنفس = 12 الى 22 مرة/دقيقة.
· كمية الهواء المتبقية داخل الرئتين لانة مؤشر لكفاءة الرئة ومرونتها وهو من 5 الى 10 سم/ماءPeep)).
· متابعة أقصى ضغط للشهيق والمعدل الطبيعى cmH 20 (pip).
· ملاحظة حركة صدر المريض :لابد ان تكون متساوية في كل الرئتيين لضمان تساوى توزيع الهواء على الرئتيين وذلك لاحتمال دخول انبوبة القصبة الهوائية ETT في احدى الرئتين دون الاخرى خصوصا الرئة اليمنى لان الشعب الهوائية اليمنى اقصر واعرض وعمودية عن الشعب اليسري مما يسهل دخول اى جسم غريب يها او دخول الانبوبة الحنجرية بها في البداية.
· ملاحظة المرطب:ملاحظة مستوى الماء يجب ان يكون عند المستوى المحدد على المرطب وملاحظة درجة حرارة المرطب .
· تطبيق حزمة الرعاية التمريضية للجهاز التنفس الصناعى (Ventilator Bundle) وهى :
· وضع المريض بزاوية من 30- -45 درجة مؤية .
· تقليب المريض كل ساعتين .
· التشفيط عند الأحتياج وتغير وضع الأنبوبة الحنجرية لعدم حدوث ألتهابات وتقرحات حول الفم .
· عمل تمارين للصدر وعمل الجلسات طبقا للتعلميات الطبيب.
· تغذية المريض كل ساعتين عن طريق الرايل طبقا للتعليمات الطبيب .
· أرتداء الجوارب الضاغطة لتقليل حدوث جلطات للساقين .
· أعطاء الأدوية المانعة لحدوث جلطات حسب تعليمات الطبيب .
· أعطاء الأدوية المانعة لحدوث قرحة المعدة حسب تعليمات الطبيب .
· ملاحظة الأنذرات الحرجة للجهاز التفس الصناعى وذلك نتيجة التسريب أو الضغط المستمرAlarm )) مثال لذلك
· كمية الهواء الداخل في النفس الواحد قليلة low tidal volume
· يحدث ذلك نتيجة
· البالون الخاص بانبوبة القصبة الهوائية غير ممتلئة – او تسرب الهواء من البالون .
· المريض يتنفس بنفسة .
· عدم توصيل الانابيب مع بعضها في دائرة محكمة .
· وجود شرخ في اى وعاء خاص بالجهاز مثل المرطب فيجب التاكد من سلامة الجهاز والتوصيلات قبل واثناء الاستخدام .
· No tidal volum 2- عدم دخول هواء للمريض
· يحدث ذلك نتيجة
· فك احدى الانابيب من بعضها.
· توقف في جهاز التنفس الصناعى نتيجة لعطل فنى.
· انقطاع التيار الكهربي فلذلك يجب على الممرضة ملاحظة المريض باستمرار للتاكد من سلامة الجهاز والتوصيلات وعمل اللازم عند حدوث اى مشكلة.
· )High Pressure3- ارتفاع في ضغط الهواء (
· يحدث ذلك نتيجة
· ضغط المريض باسنانة على انبوبة القصبة الهوائية فيجب وضع ممر هوائى.
· وجود ثنى في الانبوبة الحنجرية او الجهاز او يكون شىء ضاغط على الانبوبة الخاصة بالجهاز.
· وجود ماء فى الانابيب.
· وجود افرزات بصدر المريض تحتاج الي تشفيط.
· المريض يقاوم الجهاز.
· تكون نهاية الانبوبة الحنجرية ملتصقة بجدار القصبة الهوائية او موجودة داخل احد الرئتين.
· 4-انخفاض ضغط الهواء ( Low Pressure)
· يحدث ذلك نتيجة
· فصل احد اجزاء انابيب جهاز التنفس الصناعى عن الاخرى.
· وجود ثقب في المرطب او قطع بالانابيب يسمح بتسريب الهواء وتقليل الضغط.
· البالون الخاص بالانبوبة الحنجرية تون غير ممتلئة بالهواء كمية كافية.
· ) Low Oxygen Inlet ( انخفاض الاكسجين 5-
· نتيجة مشكلة بمركز الاكسجين او خرطوم الاكسجين غير متصل بالجهاز جيدا او غير متصل بالشبكة جيدا.
· تشجيع ودعم الأسرة فى المشاركة خلال الأختبارت وتزويدهم بالمعلومات الكافية عن اهمية كلا من تجربة الأستيقاظ والتنفس التلقائى يوفر الطمأنية ويقلل من التوتر لدى المرضى وعائلاتهم، ويحتمل أن يحسن معدلات النجاح الإجرائي.
· ضرورة التوثيق والتسجيل لاى تغيرات تؤثر على كلا من تجربة الأستيقاظ والتنفس التلقائى بالملف الطبى مع متابعة مدى تحسين نتائج المرضى .
· الفطام من على جهاز التنفس الصناعى
· الفطام هو العملية التي يتم فيها إرجاع جهد التنفس تدريجياً من الجهاز إلى المريض أى
· فصل المريض من على جهاز التنفس الصناعي. قد يبقى بعض المرضى على جهاز التنفس الصناعي لبضع ساعات أو أيام فقط، بينما قد يحتاج آخرون إلى جهاز التنفس الصناعي لفترة أطول. تعتمد المدة التي قد يحتاجها المريض للبقاء على جهاز التنفس الصناعي على عدة عوامل لذلك يقوم الطبيب بتقييم المريض بشكل يومي لتحديد متى قد يكون جاهزًا للفطام.
· تتكون هذه العملية من 3 خطوات رئيسية، أولاً، يتم تقليل دعامات التهوية تدريجياً (جاهز للفطام)؛ ثانيًا، (SBT) يقيم قدرة المريض على التنفس بشكل مستقل (جاهز للتنفس)؛ وثالثاً، يتم تحرير المريض من التهوية الميكانيكية (جاهز لنزع الأنبوب).
وقد تم وصف ثلاث استراتيجيات رئيسية تجربة T-piece؛ تجربة ضغط مجرى الهواء الإيجابي المستمر (CPAP) - حيث يكون ضغط مجرى الهواء الإيجابي المستمر (CPAP) مساوٍ لضغط الزفير الإيجابي المطبق مسبقًا (PEEP)؛ والتهوية الداعمة الإيجابية، والتي تستخدم مستوى منخفض من دعم الضغط (5-10 سم ماء);كما هو موضح بالصورة رقم (5).
يصنف الفطام عن جهاز التنفس الصناعى ثلاثة أنواع بناءا على مدة الفطام ، الفطام البسيط، المرضى الذين يبدأون من بداية الفطام إلى نزع الأنبوب الناجح من المحاولة الأولى دون صعوبة بعد التقيم الأول . الفطام الصعب، المرضى الذين يفشلون في الفطام الأولي ويحتاجون إلى ما يصل إلى ثلاثة SBT أو ما يصل إلى 7 أيام من التقيم الأول لتحقيق الفطام الناجح. الفطام المطول، المرضى الذين يفشلون في ثلاث محاولات فطام على الأقل أو يحتاجون إلى أكثر من 7 أيام من التقيم الأول. موضح بالصورة رقم (5) .
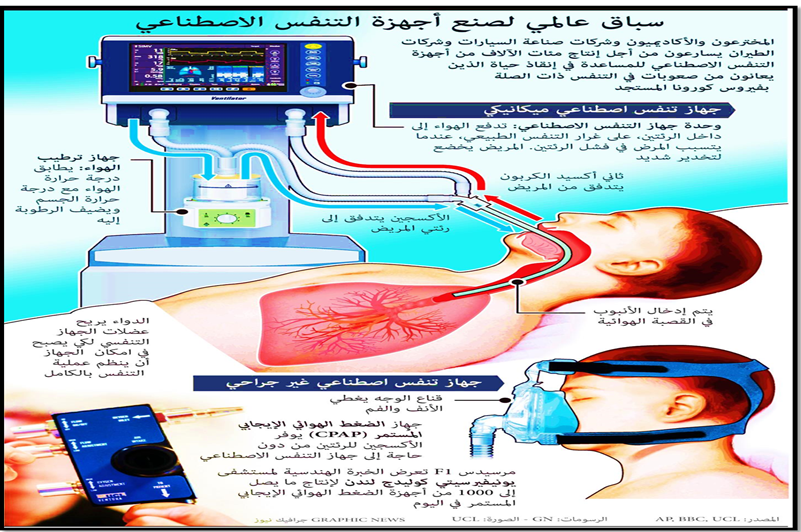
صورة رقم ( (5توضح جهاز التنفس الصناعى وجهاز الضغط الهواء الإيجابى
يمكن أن يؤدي الفطام المتأخر إلى مضاعفات مثل إصابة حادة بالرئة الناجمة عن جهاز التنفس الصناعي Ventilator-associated lung injury)) (VILI)، والالتهاب الرئوي المرتبط ;كما هو موضح بالصورة رقم (6) بجهاز التنفس الصناعي (VAP)، وخلل في الحجاب الحاجز الناجم عن جهاز التنفس الصناعي. من ناحية أخرى، يمكن أن يؤدي الفطام المبكر إلى مضاعفات مثل فقدان مجرى الهواء، وخلل في تبادل الغازات، اوإرهاق عضلات الجهاز التنفسي.
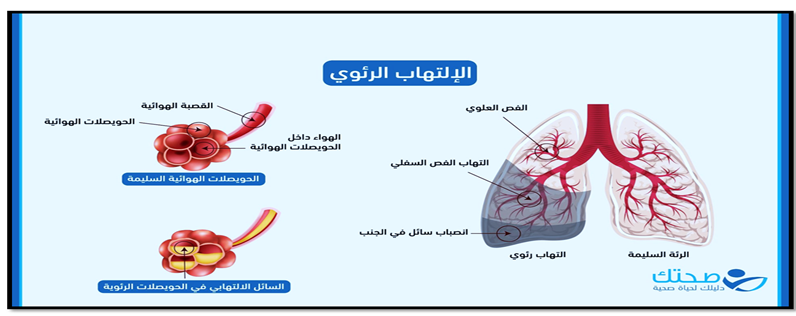
صورة رقم (6) توضح الألتهاب الرئوى
الهدف من عملية الفطام إدخال الأكسجين إلى الرئتين والجسم، مساعدة الجسم على التخلص من ثاني أكسيد الكربون عن طريق الرئتين، تسهيل عمل التنفس، يمكن لبعض المرضى التنفس بشكل مستقل. ولكن يصاب المرضى المصابون بأمراض خطيرة بضيق في التنفس وعدم الراحة، بسبب إصابة الجهاز العصبي، مثل الدماغ أو الحبل الشوكي، أو ضعف شديد في العضلات. عدم القدرة على التوقف عن دعم جهاز التنفس الصناعي – في بعض الأحيان، وهي الحالة التي أدت إلى عدم التحسن على الرغم من العلاج .
دور التمريض عند فصل المريض من على جهاز التنفس الصناعى
1-تقييم المريض قبل فصلة من جهاز التنفس الصناعى:
· المريض واعى ويقظ وغير متهيج.
· عدم وجود نزيف – سخونة-الم شديد.
· خلل في انتظام ضربات القلب.
· خلل فى نتيجة تحليل الغازات بالدم.
· تغير في لون المريض.
2- شرح خطوات العمل للمريض لتقليل خوف وقلق المريض .
3-وضع المريض في وضع الجلوس.
4- تشفيط من انبوبة القصبة الهوائية والفم والحلق لان اى تجمع للافرازات داخل الحلق يعمل على زيادة مخاطرة العدوى بعد نزع انبوبة القصبة الهوائية.
5-تفريغ بالون القصبة الهوائية من الهواء تماما.
6-يشجع المريض على اخذ بعض الأنفاس.
7-ثم تنزع القصبة الهوائية.
8-يشجع المريض على الكحة وطرد البلغم والافرازات من الفم وعمل تمرينات تنفس
9- يوضع ماسك اكسجن رطب.
10-ملاحظة تغير فى نفس ولون المريض او في درجة واعية.
11-ملاحظة العلامات الحيوية باستمرار.
12-عمل غازات بالدم لمعرفة نسبة تشبع الدم بالاكسجين وثانى اكسيد الكربون.
ملحوظة هامة جدا
· يجب على التمريض تحضير ادوات وضع المريض على جهاز التنفس الصناعى عند فصل المريض عن الجهاز وذلك لاحتمال عدم قدرة المريض على التنفس واحتياجة لجهاز التنفس مرة اخرى.
3 -المسكنات والتخدير أحدى مكونات حزمة الرعاية الحرجة
· التسكين هو بمثابة السيطرة على الألم في شكل تقليل أو إزالة الألم ، يشمل سلسلة متصلة من الحالات التي تتراوح من التخدير الخفيف (مزيل القلق) إلى التخدير العام. يُعرَّف الحد الأدنى من التخدير بأنه مستوى منخفض من الوعي ، والذي يحتفظ بقدرة المريض على الحفاظ على مجرى الهواء بشكل مستقل ومستمر والاستجابة بشكل طبيعي للتحفيز اللمسي والأمر اللفظي كما هو موضح بالصورة( 7) .

صورة (7) توضح التخدير وأنواعه
أنواع الأدوية يجب أن تكون جرعة المورفين مهدئة وتسكينًا للمرضى في وحدة العناية المركزة ، ويمكن تصنيف الأدوية المتاحة إلى: المسكنات الأفيونية- المسكنات غير الأفيونية- المسكنات المساعدة- أدوية الاعتلال العصبي. تعتبر المسكنات الأفيونية الدعامة الأساسية لعلاج الآلام الحادة للمرضى المصابين بأمراض خطيرة.
· المسكنات غير الأفيونية والمسكنات البسيطة مثل الباراسيتامول والأدوية غير الستيرويدية المضادة للالتهابات (NSAIDs) كلاهما فعالان في علاج الآلام الخفيفة المسبب للألم ، يمكن إعطاء الباراسيتامول من خلال العديد من الطرق ، بما في ذلك عن طريق الفم ، وريدي أوالمستقيم .
· مضادات الالتهاب غير الستيرويدية هي أدوية تُستخدم عادةً لتخفيف الآلام والالتهابات، وقد تزيد من خطورة الإصابة بالنوبات القلبية والسكتات الدماغية. وارتفاع المخاطر بهذا الشكل يؤثر على المصابين بأمراض القلب وغير المصابين بها أيضًا. غير أن الخطر يزداد لدى المصابين بأمراض القلب. ومن الأمثلة على الستيرويدات القشرية نجد البريدنيزون والديكساميثازون التريامسينولون والبيتاميثازون والبيكلوميثازون والفلونيسوليد و الفلوتيكازون. تُعدُّ هذه الأدوية شديدة القوَّة (رغم أنَّ قوَّتها تعتمد على الجرعة المستخدمة).
· التخدير حالة من الهدوء أو الاسترخاء أو النعاس تسببها بعض الأدوية. يمكن استخدام التخدير للمساعدة في تخفيف القلق أثناء الإجراءات الطبية أو الجراحية أو للمساعدة في التعامل مع الأحداث المجهدة للغاية. يمكن أن يتسبب التخدير المفرط في دعم جهاز التنفس الصناعي على المدى الطويل ويزيد من مدة الإقامة في وحدة العناية المركزة ، في حين أن التخدير الناقص يمكن أن يسبب فرط الهدم وتثبيط المناعة و زيادة تخثر الدم .
- دور هيئة التمريض
1-
مراقبة المرضى أثناء التخدير جانباً مهماً
لضمان راحة المريض وسلامته في وحدة العناية المركزة. غالباً ما يكون التخدير
ضرورياً للمرضى الذين يخضعون لإجراءات مؤلمة أو يعانون من القلق، ويمكن أن يساعد
في تقليل مستويات الانزعاج والقلق لدى المريض. ومع ذلك، فإن التخدير يحمل أيضاً
مخاطر، بما في ذلك أصابة الجهاز التنفسي، انخفاض ضغط الدم، والسكتة القلبية.
ولذلك،يجب على هيئة التمريض ملاحظة المخاطر والاثار الجانبية للتخدير وابلاغ
الطبيب . مراقبة المرضى أثناء التخدير
ومعالجة المخاطروالأثار الجانبية للتخدير
كما هو موضح بالصور رقم (8-9-10 )
.

صورة (8) توضح مراقبة المرضى أثناء التخدير
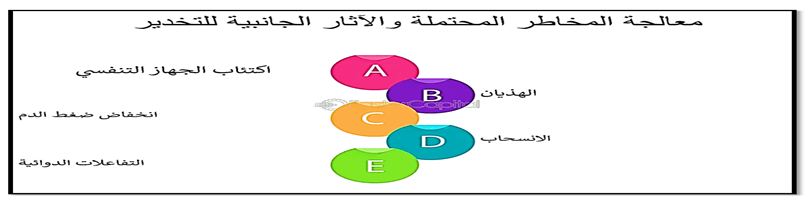
صورة (9) معالجة المخاطر المحتملة

صورة (10) توضح الأثار الجنبية للتخدير
· أحد الجوانب الأكثر أهمية لمراقبة المرضى أثناء التخدير هو مراقبة علاماتهم الحيوية. تشمل العلامات الحيوية ضغط الدم ومعدل ضربات القلب ومعدل التنفس ومستويات تشبع الأكسجين. يمكن أن تساعد مراقبة هذه العلامات الحيوية بانتظام في اكتشاف أي تغييرات في حالة المريض والسماح بالتدخل في الوقت المناسب إذا لزم الأمر. يوصى بالمراقبة المستمرة للعلامات الحيوية للمرضى الذين يتلقون التخدير، ويجب أن يعتمد تكرار المراقبة على حالة المريض ومستوى التخدير وتقيم أحتياجات المريض للتخدير كما ه موضح بالصور رقم (11-12) .
صورة (11) توضح التخدير فى وحدة العناية المركزة
صورة (12) توضح تقيم أحتياجات مريض التخدير
3-رصد عمق التخديرأو مراقبة مقياس التخدير والإثارة(SAS) و مقياس ريتشموند للتخدير (RASS) أو. تساعد هذه المقاييس على تقييم مستوى وعي المريض والتأكد من عدم الإفراط في التخدير. الإفراط في التخدير يمكن أن يؤدي إلى أصابة الجهاز التنفسي ، الأمر الذي يمكن أن يهدد الحياة. لذلك، من الضروري مراقبة عمق التخدير بانتظام وضبط مستوى التخدير حسب الحاجة كما هو موضح بالصور رقم (13-14).
|
التعريف |
|
الوصف |
الدرجة |
||
|
شد جميع الوصلات والانابيب الحنجرية |
|
التهيج الشديد ذات خطورة عالية |
7 |
||
|
عض على الانابيب الحنجرية وغير متعاون لاوامر |
|
التهيج الشديد |
6 |
||
|
قلق ومتوتر |
|
التهيج |
5 |
||
|
الهدوء واستسجابة الأوامر |
|
الهدوء والتعاون |
4 |
||
|
استجابة لاوامر البسيطة |
|
التسكين |
3 |
||
|
التحفيز الجسدى |
التسكين الشديد |
2 |
|||
|
عدم الاستجابة للمؤثرات الضارة |
عدم الاستجابة |
1 |
|||
صورة (13) توضح مقياس التخدير والأثارة (SAS)
|
الدرجة |
الوصف |
|
0 |
الهدوء واليقظة |
|
+1 |
التوتر |
|
+2 |
التهيج الشديد |
|
+3 |
التهيج |
|
+4 |
عدوانى |
|
-1 |
دوخة |
|
-2 |
تخدير بسيط |
|
-3 |
تخدير متوسط |
|
-4 |
تخدير شديد |
|
-5 |
عدم الاستجابة |
صورة (14) توضح مقيلس ريتشموند للإثارة والتخدير (RASS)
· 4-رصد كابنوغرافيا Capnography هي طريقة غير جراحية لمراقبة الحالة التنفسية للمريض أثناء التخدير. فهو يقيس تركيز ثاني أكسيد الكربون في نفس المريض ويمكنه اكتشاف التغيرات في معدل التنفس وعمقه. يوصى باستخدام Capnography للمرضى الذين يتلقون التخدير العميق أو التخدير العام. يمكن أن يساعد في اكتشاف أصابة الجهاز التنفسي مبكراً ويسمح بالتدخل في الوقت المناسب لمنع توقف التنفس كما هو موضح بالصورة رقم (15).
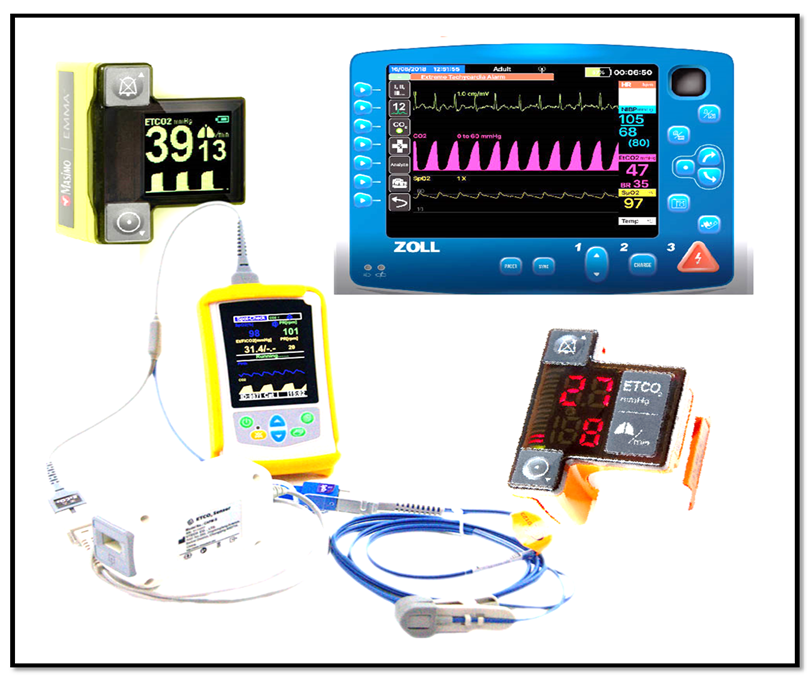
صورة رقم (15) توضح رصد كابنوغرافيا
5- مراقبة تخطيط القلب تعتبر مراقبة تخطيط كهربية القلب (ECG) أمراً ضرورياً للمرضى الذين يتلقون التخدير، خاصة أولئك الذين يعانون من أمراض قلبية و معدل ضربات القلب ، والتي يمكن اكتشافها باستخدامه كما هو موضح بالصورة رقم(16-17).
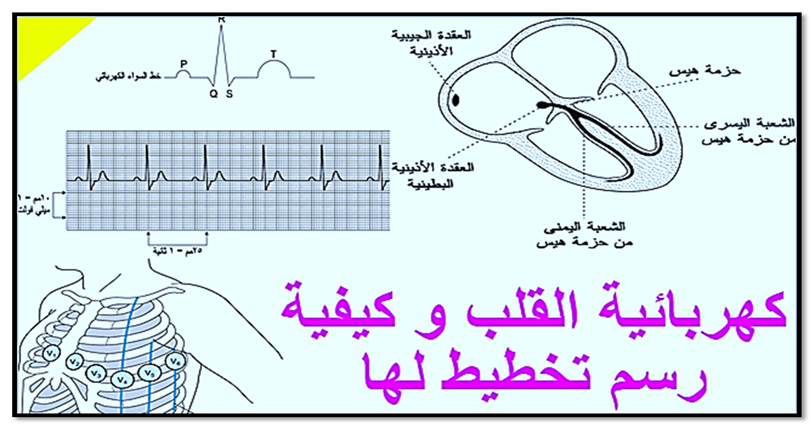
صورة (16) توضح كهربائية القلب
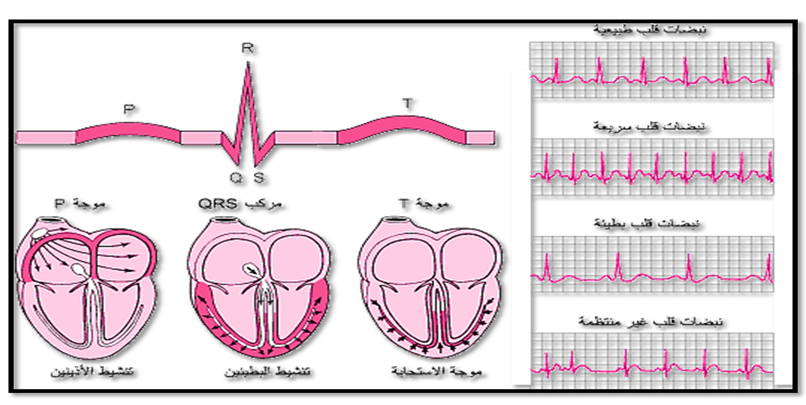
صورة (17) توضح تخطيط القلب / أظطراب الأوعية الدموية
1- بروتوكولات التخدير لابد من وجود بروتوكول التخدير للمرضى فى وحدات االعناية المركزة، يمكن أن يساعد اتباع بروتوكول التخدير في ضمان سلامة المرضى و يجب أن يتضمن بروتوكول التخدير مبادئ توجيهية لإدارة المهدئات، ومراقبة العلامات الحيوية، ومراقبة عمق التخديربالأضافة الى الأستراتيجيات والأعتبارات وأيضا يتضمن أفضل الممارسات . كما موضح بالصوررقم (18—19) .
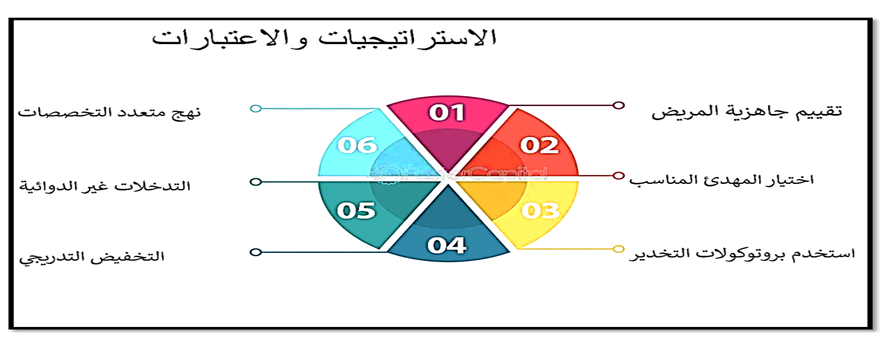
صورة (18) توضح الأستراتيجيات والأعتبارات
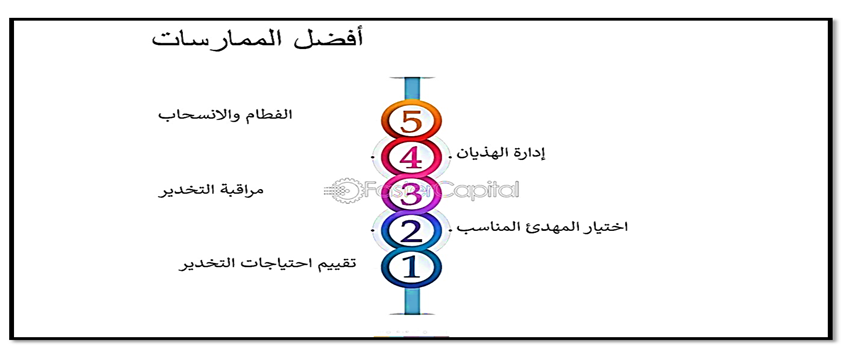
صورة (19) توضح أفضل الممارسات
7- يجب على هيئة التمريض التاكد من سلامة الأدوية وتطبيق العشر معاير لأعطاء الأدوية وهى الأسم والشكل الصحيح –المريض الصحيح –الجرعة الصحيحة –طريقة الأعطاء الصحيحة –الوقت المناسب –الحق فى الرفض –التاريخ الصحيح –معدل التكرار الصحيح والتوثيق .
8- معرفة الأساليب والإجراءات الصحيحة في تحضير الدواء.
9- مهارات الاتصال الجيد وتنمية التعاطف في تقديم الرعاية للمرضى.
10- التحلي بالصبر في إعطاء الدواء للمريض ، وإظهار الثقة في تقديم التوعية الصحية فيما يتعلق بأدوية المريض
11-متابعة وتنظيم جرعات ومعدل تنقيط المخدرات ( (PCAمع وضع لاصق موضح عليه أسم المريض والدواء والجرعة والمعدل والوقت وتاريخ التركيب .
12- الأبلاغ عن اى تغيرات فى العلامات الحيوية أوحدوث اى تفاعلات أواعراض جانبية من المسكنات أو التخدير .
13-التسجيل والتوثيق بالملف الطبى .
- -الهذيان (تقيم وعلاجه) أحدى مكونات حزمة الرعاية الحرجة
الهذيان قد يكون تغير فى الحالة المزاجية –عدم التركيز –تغير فى السلوك –تفكير غير منظم بالاضافة اى أضطراب خطير فى القدرات العقلية وينتج عنه تشوش التفكير ونقص الوعي بالبيئة المحيطية. ويتسم هذا الاضطراب بسرعة الإصابة به، إذ تحدث خلال ساعات أو بضعة أيام;كما هو موضح بالصورة (20).

صورة (20) توضح تعريف الهذيان
اسباب الهذيان
· جرعات متعددة من الادوية .
· الكحوليات .
· الامساك .
· مشاكل التمثيل الغذائى .
· زيادة الكالسيوم .
كما هو موضح بصورة رقم )21 (

صورة (21) توضح أسباب الهذيان
عوامل الخطورة للهذيان
· السن .
· اصابة سابقة بالهذيان .
· مشاكل طبية .
· عمليات جراحية .
· العزلة .
· البيئة .
بالأضافة الى عوامل أخرى موضحة بالصورة رقم(22)
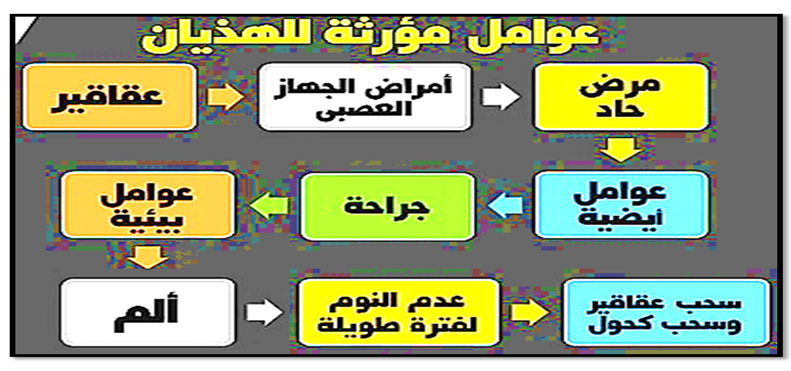
صورة (22) توضح عوامل مؤثرة للهذيان
أنواع الهذيان
· هذيان شديد النشاط. قد يكون هذا هو أسهل نوع يمكن التعرف عليه. قد يكون المرضى الذين يعانون من هذا النوع مضطربين ويتحركون بسرعة. قد يكونون أيضًا قلقين ، أو يعانون من تقلبات مزاجية سريعة أو يرون أشياء غير موجودة.
· الهذيان مفرط النشاط. قد يكون المرضى الذين يعانون من هذا النوع غير نشطين أو لديهم نشاط منخفض. يميلون إلى أن يكونوا بطيئين أو نعسان. قد يبدو أنهم في حالة ذهول لا يتفاعلون مع العائلة أو الآخرين
· هذيان مختلط. تشمل الأعراض كلا النوعين من الهذيان. قد يتحول المريض سريعًا ذهابًا وإيابًا من كونه مضطربًا وبطيئًا.
أعراض الهذيان
· قلة الوعي بالبيئة المحيطة .
· ضعف مهارات التفكير .
· التغيرات السلوكية والعاطفية.
بالأضافة الى الأعراض الأخرى موضحة بالصورة رقم (23)

صورة (23) توضح أعراض الهذيان
مضاعفات الهذيان
· زيادة معدل الوفيات .
· زيادة الاقامة بالمستشفى .
· عدم القدرة على التاهيل .
· عدم القدرة على النشاط .
الوقاية من الهذيان
• النوم الجيد
• المشاركة الفعالة
• التغذية الجيدة
• الحركة المبكرة
علاج الهذيان
· اذا أصيب شخص ما بالارتباك بشكل غير متوقع ، فيجب التماس العناية الطبية العاجلة. في كثير من الأحيان ، يكون المريض في حيرة من أمره لإبلاغ الأطباء بحالته ، وغالبًا ما يتم أخذ التاريخ من أحد أفراد الأسرة أو شخص يعرف المريض جيدًا.
· يهدف العلاج إلى تصحيح السبب الأساسي. على سبيل المثال ، يمكن علاج العدوى بالمضادات الحيوية.
· يمكن أن تؤدي المهدئات إلى تفاقم الهذيان ويجب إعطاؤها فقط في الحالات التالية:
· المرضى قلقون للغاية.
· انسحاب المريض فجأة من الكحول أو المخدر .
· المريض بتعريض نفسه أو الآخرين للخطر .
· لذك يجب على هيئة التمريض تهدئة المريض بما يكفي لتلقي العلاج.
دورهيئة التمريض
· تقييم هيئة التمريض للهذيان،اما عن طريقة 1- تقييم الارتباك في وحدة العناية المركزة (CAM-ICU) , 2- القائمة المرجعية لفحص هذيان العناية المركزة (ICDSC) هي أدوات مصممة خصيصًا لتقييم الهذيان في سياق مرضى وحدة العناية المركزة،يحدد الهذيان باستخدام المعايير التالية: البداية الحادة والتقلب، وعدم الانتباه، والتفكير غير المنظم، وتغير مستوى الوعي، والارتباك، وضعف الذاكرة، واضطرابات الإدراك الحسي، والإثارة الحركية النفسية أو التخلف، وتغيير دورة النوم والاستيقاظ.
· تتضمن خطة الوقاية التمريضية وإدارة الهذيان أستخدام الاستراتيجيات التالية لتقليل خطر الأصابة والأثارة مثل إشرك المرضى فى محادثة هادفة وفى بعض أنشطة الحياة اليومية ، التواصل بوضوح ، تشجيع على الحركة والرعاية الذاتية ،ومراقبة الألم والاستجابة له، تعزيز النوم،والحفاظ على إضاءة مناسبة للغرفة ، تحسين التغذية ، مساعدة المريض على التبول المنتظم ، وتقليل جرعات الأدوية المسببة للهذيان تدريجيا مثل مضادات الهيستامين (Antihistamines)، والمواد الأفيونية. تعاطي المخدرات وشرب الكحول بجرعات زائدة، أو أعراضها الانسحابية التي تكون سبب الهذيان المفاجئ لأنه لا يجب التوقف عن تناولها بشكل مفاجىء .
· يجب على هيئة التمريض فى وحدة العناية المركزة تقليل ارتباك المرضى من خلال توفير التوجيه والطمأنينة – أخبارهم بالمكان والوقت، وتوفير ساعة حائط بأرقام واضحة ولافتات أسترشادية على الجناح وإضاءة مناسبة مع الغرفة. تعزيز التحفيز المعرفي، على سبيل المثال، التحدث عن الأخبار أو الذكريات، وتجنب تغيير الغرفة، وتقليل المحفزات البيئية ، وتثبيط القيلولة أثناء النهار للمساعدة في النوم أثناء الليل وتشجيع الأسرة على المشاركة في رعاية المرضى أو الزيارة.
· يجب على هيئة التمريض معرفة الإستراتيجية الرئيسية لإدارة الهذيان في تحديد الأسباب الكامنة وراءه وعكسها، وهذا مهم بشكل خاص عندما يكون السبب خطيرًا أو مهددًا للحياة. ومع ذلك، على الرغم من العلاج المناسب، قد يستغرق الأمر وقتًا طويلاً قبل أن يختفي الهذيان، خاصة بالنسبة للمرضى الذين لديهم عوامل خطر كامنة متعددة للإصابة بالهذيان.
· يجب على هيئة التمريض فهم تأثير الهذيان على نتائج المرضى، ففي كثير من الأحيان يكون المرضى الذين يعانون من الهذيان أكثر عرضة لخطر النتائج السيئة بالمقارنة مع المرضى الذين لا يصابون بالهذيان أثناء دخولهم المستشفى. مثال لذلك زيادة فى معدل الوفيات، والبقاء في المستشفى لفترة أطول، والعجز الإدراكي.
· ويشمل دور هيئة التمريض فى تنفيذ التدخلات الغير دوائية لمنع الهذيان لدى المرضى وأهمية ذلك من بعد خروجهم من وحدة العناية المركزة المركزة وتتضمن إعادة التوجيه، تقليل المحفزات البيئية، الحركة المبكرة بالإضافة إلى الوخز بالإبر الكهربائية، تحفيز العصب الكهربائي عبر الجلد (TENS) ،والعلاجات الفيزيائية بما في ذلك العلاج الطبيعي .
· وكذلك أدراك هيئة التمريض بضرورة التدخلات المعرفية كعلاج تحفيزي معرفي يتضمن مجموعة واسعة من الأنشطة التي تهدف إلى تحفيز التفكير والذاكرة بشكل عام. قد تشمل الأنشطة مناقشة الأحداث الماضية والحالية والموضوعات ذات الاهتمام وألعاب الكلمات والألغاز والموسيقى والأنشطة العملية.
· يجب على هيئة التمريض توجيهه المريض لفظيًا إلى الزمان والمكان عدة مرات على مدار اليوم. وينبغي تقديم التدخلات النفسية، والتفسيرات البديلة للأحداث، وينبغي تقديم الطمأنينة بشكل متكرر.
- تعريف الحركة المبكرة والتمارين الرياضية أحدى مكونات حزمة الرعاية الحرجة
الحركة المبكرة جزءًا لا يتجزأ من حزمة الرعاية الحرجة (ABCDEF) وهو التدخل الوحيد الذي يؤدى إلى انخفاض حدوث الهذيان . وذلك يقلل فترة بقاؤه على جهاز التنفس الصناعى وو وحدة العناية المركزة .
فوائد الحركة المبكرة
- استعادة القوة البدنية والحفاظ عليها .
- تساعدعلى التعافي بسرعة أكبر والعودة إلى الأنشطة العادية
- وتقلل من مدة البقاء فى العناية المركزة والمستشفى
- تشجيع السلامة الاجتماعية والعاطفية .
- تحسين النوم .
- التمتع بالراحة والسيطرة على الألم باستخدام أدوية أقل.
- تقليل خطر السقوط .
- زيادة اليقظة وتحسين الانتباه .
- تحسين جودة الحياه .
أنواع الحركة المبكرة
- تمارين الحركة في السرير ((ROM.
- الجلوس على جانب السرير مع المساعدة .
- الوقوف .
- التنقل إلى كرسي متحرك أو مقعد .
- المشي.
عوائق الحركة المبكرة
- السمنة .
- مشاكل التنفس .
- سوء التغذية .
- الضعف العام .
- الهذيان .
- التهيج الشديد .
- الألم .
- رفض المريض .
التمارين الرياضية
يجب إجراء التمارين البدنية للمرضى في فى وحدة العناية المركزة وذلك لتقليل مضاعفات على جميع أجهزة الجسم تشمل عدوى الجهاز التنفسي (VAP) ، قرح الفراش ،جلطات الساقين والأوردة العميقة ، جلطات رئوية وقلبية ،زيادة الأفراازات الصدرية ، ارتفاع ضغط الدم ، مضاعفات الجهاز العضلي الهيكلي يشمل تقصير العضلات ، والضعف ، وتقلصات المفاصل ، ونزع المعادن من العظام ،. يتأثر الجهاز العصبي باعتلالات الأعصاب المتعددة بسبب انخفاض دوران الأوعية الدقيقة في العصب. مضاعفات الغدد الصماء ارتفاع السكر في الدم مع مقاومة الأنسولين ، كما هو موضح بالصورة رقم (24).

صورة (24) توضح فوائد التمارين الرياضية
أنواع التمارين الرياضية
· تم تجميع التمارين البدنية بشكل عام إلى ثلاثة أنواع، اعتمادًا على التأثير العام لها على جسم الإنسان. التمارين الهوائية هي أي نشاط بدني يستخدم مجموعات عضلية كبيرة ويؤدي إلى استخدام الجسم للأكسجين أكثر مما يستخدمه أثناء الراحة. الهدف من التمارين الهوائية هو زيادة قدرة تحمل القلب والأوعية الدموية والتي تشمل الجري وركوب الدراجات والسباحة والمشي السريع ونط الحبل والتجديف والمشي لمسافات طويلة والرقص ولعب التنس والتدريب المستمر والجري لمسافات طويلة.
· يمكن للتمارين اللاهوائية، التي تتضمن تدريبات القوة والمقاومة، تقوية وزيادة كتلة العضلات، بالإضافة إلى تحسين كثافة العظام وتوازنها وتشمل التمارين اللاهوائية أيضًا تدريبات الأثقال، والتدريب الوظيفي، والتدريب اللامركزي، والتدريب المتقطع، والركض السريع، و التدريب الفتري الذي يزيد من قوة العضلات على المدى القصير.
· تمارين القوة هي تمارين الضغط، والسحب .
· تمارين المرونة تعمل على تمدد العضلات وإطالتها. تساعد الأنشطة مثل التمدد على تحسين مرونة المفاصل والحفاظ على مرونة العضلات لتحسين نطاق الحركة مما قد يقلل من فرصة الإصابة .
دور هيئة التمريض
تجربة مرضى وحدة العناية المركزة مع الحركة المبكرة وإعادة التأهيل متغيرة وغير مريحة وصعبة، بينما في أوقات أخرى تكون محفزة ومجزية للمرضى، مع تحسين الحالة المعرفية. في المراحل المبكرة من المرض الخطير، قد يفضل المرضى التركيز على الأهداف قصيرة المدى (على سبيل المثال، الجلوس على كرسي) التي حددها الفريق متعدد التخصصات. مع تقدم المرض، يتم تحديد الأهداف والتخطيط لإعادة التأهيل على المدى الطويل (على سبيل المثال، المشي لمسافات أطول والجلوس في الخارج).
لذا يجب علي الممرضة تقق باستخدام الملاحظة المباشرة لحركات المريض وحركته. وكذلك أستخدام بعض الاختبارات الموحدة مثل اختبار النهوض والذهاب المحدد بوقت والذي تقوم الممرضات من خلاله بتقييم قدرة المريض على النهوض من الكرسي والمشي ثم العودة إلى الكرسي والجلوس، وأيضا تقييم الحالة العقلية للمرضى وعوائق الحركة والقوة الوظيفية والتنقل في السرير، والقدرة على التحمل، والحالة المعرفية، بالإضافة إلى تقييم قدرة المريض على أداء أنشطة الحياة، والقدرة الحسية، وكذلك تقيمونقاط القوة، والحاجة إلى تقدم المساعدة. الهدف من المعلومات (لتحديد التمارين الرياضية الممكنة، والاحتياجات من أدوات مساعدة المشي، وتدابير السلامة الشخصية وتشيجعه على أداء أنشطة الحياة اليومية (ADLs).
- مشاركة وتمكين الأسرة أحدى مكونات حزمة الرعاية الحرجة
· هى تعد المشاركة العائلية كأحد مكونات حزمة الرعاية الحرجة في وحدة العناية المركزة.
· هي شراكة نشطة بين الفريق الطبى والمرضى والأسرة الذين يعملون في كل مستوى من مستويات نظام الرعاية الصحية لتحسين الصحة والجودة والسلامة وتقديم الرعاية الصحية تعزيز قيم المريض وأهدافه ، وحماية احترام الفرد وأحترام كرامته .
· لتحسين الصحة وجودة الرعاية الصحية وسلامتها ,وتقديمها وتعزيز قيم المريض وأهدافه .
· مكونة من مفاهيم أساسية: التعاون ، والاحترام والكرامة ، والتنشيط والمشاركة ، وتبادل المعلومات ، واتخاذ القرار ويتم تعريف الأسرة على نطاق واسع لتشمل جميع الأفراد الذين يريد المريض أن يشاركوا في رعايته .
· تشجيع المرضى وأفراد الأسرة على المشاركة، تعزيز التواصل بشكل أفضل بين المرضى وأفراد الأسرة والمتخصصين في الرعاية الصحية، تنفيذ الاستمرارية الآمنة للرعاية من خلال إبقاء المريض وعائلته على الأطلاع على التقارير من خلال تغيير المناوبة افراد هيئة التمريض و إشراك المرضى وأسرهم في تخطيط الخروج طوال فترة الإقامة في المستشفى.
· يجب على هيئة تشجيع المريض على أداء أكبر عدد ممكن من أنشطة الرعاية الذاتية وبالتالي الحفاظ على أعلى مستوى من الحركة، وتحسين مسافة المشي وتشجيعه على القيام بنطاق الحركة في السرير. توفير أنشطة مثل الاستحمام والنقل، والتشجيع على إعادة التأهيل، ومنع المضاعفات، والوقاية من العدوى والتوثيق .
· يجب على الممرضة / الممرض تشجيع المريض على القيام بكل ما في وسعه، وعلاج الألم، وتوفير جدول زمني للأنشطة حول فترات الراحة وتوفير المعدات التكيفية. كما تعمل ممرضات الرعاية الحرجة على تعزيز التغذية السليمة ، ودمج الأسرة ومقدمي الرعاية، والتشاور مع الفريق متعدد التخصصات، توفير التعزيز الإيجابي.
· العوامل التى تؤثر على مشاركة المريض
· الخصائص الديموغرافية.
· الحالة الصحية (مثل شدة المرض).
· متخصصي الرعاية الصحية (مثل المعرفة والمواقف).
· المهام (على سبيل المثال ما إذا كان سلوك سلامة المريض المطلوب يتحدى القدرات السريرية للأطباء). أحد العوامل الرئيسية التي قد تعيق مشاركة المرضى هو تصورهم للدور والوضع باعتبارهم تابعين للأطباء، على سبيل المثال، قد يخشى المرضى من وصفهم بأنهم "صعبون" لتحسين التواصل.
· تثقيف كل من المرضى ومقدمي الرعاية الصحية للنظر إلى الرعاية الصحية كشراكة بين المريض ومقدم الخدمة.
I. تعريف نتائج المرضى
هي النتائج المستخدمة في التعرف على فعالية الرعاية الصحية عالية الجودة بغض النظر عن الجنس او الموقع الجغرافى او الوضع الأجتماعى وقد تم إنشاء اعتماد الخدمات الصحية لتقييم وضمان جودة الرعاية الصحية. تم استخدام النتائج لتوفير أساس كمي لاتخاذ القرارات السريرية ، وقياس تأثير الرعاية على المرضى ، وقياس فعالية الرعاية وتحديد مجالات تحسين الرعاية ..
أهمية تحسين نتائج المرضى على كلا من :
· تقليل الأخطاء الطبية وتحسين سلامة المرضى .
· تقديم الرعاية الصحية عن بعد والتقنيات الأخرى .
· إدارة الأمراض المزمنة.
· ضمان استمرارية إجراءات الرعاية والتفريغ .
· التواصل مع المرضى وتثقيفهم .
· خلق فرص لدعم وتطوير الموظفين .
تشمل سمات نتائج المرضى
· الحالة الصحية للمريض (تحسينها) ،سلامة المريض (محمي أو غير مصاب) ،ورضا المريض (إبلاغ المريض بالراحة والرضا) .
· عدم حدوث مضاعفات ويتضمن تقليل فترة البقاء على جهاز التنفس الصناعى ،تقليل عدد مرات الدخول لوحدات الرعاية المركزة ومنع حدوث حالات الوفاه .
· استخدام النتائج المبلغ عنها من قبل المريض يعد جانبًا أساسيًا لتحسين الرعاية للمرضى ، لأنه يعزز الروابط بين الأطباء والمرضى ،ويجب ان يكون بيان النتيجة محوره المريض ،محددا قابل للقياس .
· تنفيذ التدخلات التمريضية المخطط لها لمساعدة المريض على تحقيق الأهداف / النتائج المرجوة ؛ تعزيز العافية والمرض ؛ استعادة الصحة؛ وتسهيل التعامل مع الأداء المتغير وتقييم نتائج المرضى.
- مضاعفات المحتمل حدوثها للمرضى فى وحدات الرعاية المركزة
هى مضاعفات تحدث للمرضى نتيجة التعرض للعدوى وتشمل على الأتى : الالتهاب الرئوي المرتبط بجهاز التنفس الصناعي (VAP)، والتهابات مجرى الدم المرتبطة بالوريد المركزي (CLABSI)، والمكورات العنقودية الذهبية المقاومة للميثيسيلين (MARSA)، والتهابات المسالك البولية المرتبطة بالقسطرة (CAUTI)، عدوى فى مكان الجراحة، جلطات الأوردة العميقة (DVT) ، قرح الفراش وزيدة معدل الوفيات .
1-الالتهاب الرئوي المرتبط بجهاز التنفس الصناعي VAP) )
· هونوع من عدوى الرئة يحدث لأشخاص الذين يستخدمون أجهزة التنفس ذات التهوية الميكانيكية ، جهاز التنفس الصناعي هو آلة تستخدم لمساعدة المريض على التنفس عن طريق إعطاء الأكسجين من خلال أنبوب يوضع في فم المريض أو أنفه، أو من خلال ثقب في الجزء الأمامي من الرقبة. قد تحدث العدوى إذا دخلت الجراثيم عبر الأنبوب ودخلت إلى رئتي المريض ويمكن الوقاية عن طريق أتباع نظام غذائى – غسيل الأيدى وتجنب التدخين كما هو موضح بالصورة رقم (25 ) .
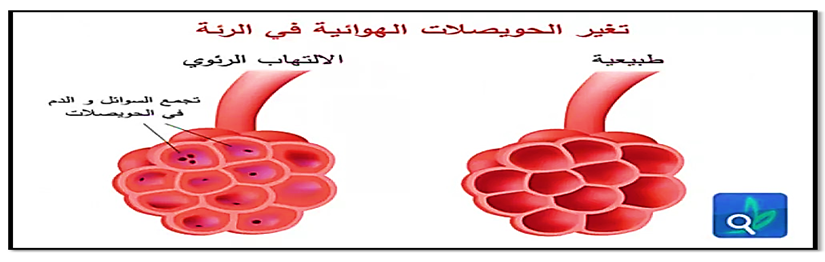
صورة (25) توضح الألتهاب الرئوى
أهم االأعراض والعلامات التى تدل على حدوث الأتهاب الرئوى :
الحمى أو انخفاض درجة حرارة الجسم .
بلغم صديدى جديد .
نقص تأكسج الدم (أنخفاض كميات الأكسجين بالدم بالأضافة الى الأعراض وطرق العلاج وهى : المضادات الحيوية. يتم استخدام هذه الأدوية لعلاج الالتهاب الرئوي البكتيريا، أدوية السعال يستخدم لتهدئة السعال حتى تتمكن من الراحة،خافضات الحرارة/مسكنات الألم. يمكنك تناولها عند الحاجة لعلاج الحمى وعدم الشعور بالراحة وذلك مع الأعراض المذكورة فى صورة( 26) .
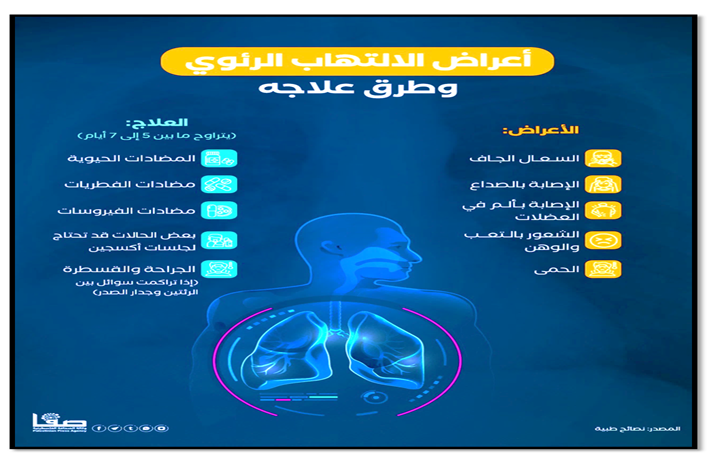
صورة (26) توضح أعراض الأتهاب الرئوى وطرق علاجه
نمط الحياة والعلاجات المنزلية لألتهاب الرئوى
يمكن أن تساعد هذه الأرشادات على التعافي بسرعة أكبر وتقليل خطر حدوث مضاعفات:
· الراحة. لا تعد إلى المدرسة أو العمل حتى تعود درجة الحرارة إلى طبيعتها وتتوقف عن سعال المخاط. حتى عندما تبدأ الشعور بالتحسن، احرص على ألا تبالغ في القيام بذلك. نظرًا لأن الالتهاب الرئوي يمكن أن يتكرر، فمن الأفضل عدم الاستعجال في العودة إلى ممارسة روتينك حتى تتعافى تمامًا. اسأل طبيبك إذا كنت غير متأكد.
· حافظ على رطوبة الجسم. اشرب الكثير من السوائل، وخاصة الماء، للمساعدة في تخفيف المخاط في رئتيك.
· تناول أدويتك كما هو محدد في الوصفة الطبية. تناول الجرعة المقررة من أي أدوية وصفها لك طبيبك. إذا توقفت عن تناول الدواء في وقت مبكر، فقد تستمر رئتيك في إيواء البكتيريا التي يمكن أن تتكاثر وتتسبب في حدوث الالتهاب الرئوي.
الرعاية التمريضية
· الحفاظ على بقاء مجرى الهواء خالي من الافرازات والمحافظة الجيدة علي تبادل الغازات من خلال وتغيير وضع المريض على حسب الجزء المصاب من الرئة طبقا لأشعة الصدر لتسهيل خروج الإفرازات من الرئتينز واعطاء جلسات موسع شعب بالتبادل مع جلسات محلول ملحي والشفط .
2 - عدوى مجرى الدم CLABSI
هى عدوى بكتريا شديدة بمجرى الدم المؤكدة مختبريًا ولا ترتبط بعدوى في موقع آخر وتتطور خلال 48 ساعة من وضع الوريد المركزي. يمكن الوقاية باستخدام تقنيات التعقيم المناسبة، استراتيجيات المراقبة والملاحظة ، العلاج المبكر للعدوى، أخذ التطيعمات الخاصة بالانفلونزا او الالتهاب الرئوى كما هو موضح بالصورة رقم( 26-28) .

صورة (26) توضح أسباب عدوى مجرى الدم
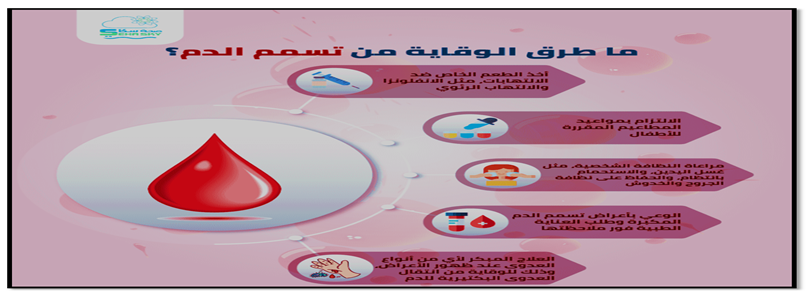
صورة (27) توضح الوقاية من عدوى مجرى الدم
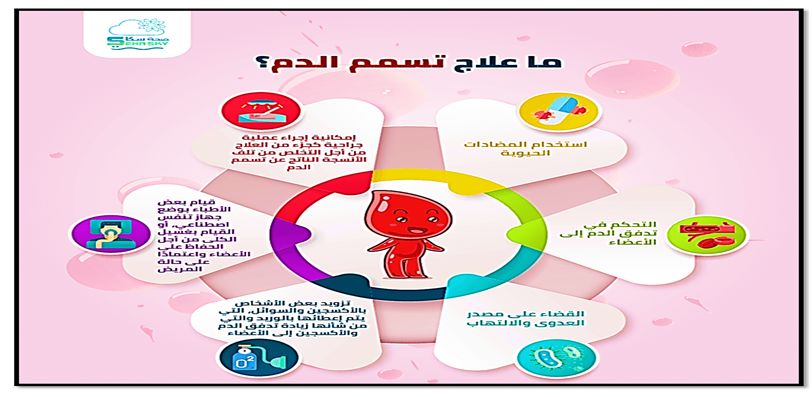
صورة (28) توضح علاج عدوى مجرى الدم
3-عدوى المكورات العنقودية الذهبية المقاومة للميتيسيلين : (MRSA)
· هى عدوى بكتريا تشمل المكورات العنقودية الذهبية المقاومة للميثيسيلين (MRSA) سببًا لعدوى المكورات العنقودية التي يصعب علاجها بسبب مقاومة بعض المضادات الحيوية،
· تصيب الجلد بشكل عام حيث تتشكل الأعراض على شكل دمل وقيح جلدى ;كما هو موضح بالصورة رقم 29)) وتنتقل العدوى عن طريق المصافحة واللمس، للوقاية من ذلك يجب أتباع أساليب مكافحة العدوى ،نظافة الأيدي، وتنظيف غرف المستشفى والمعدات الطبية بعناية، واستخدام احتياطات الاتصال عند رعاية المرضى الذين يعانون من MRSA المستعمرين، أو الحاملين، أو المصابين مع عزل المرضى لتجنب حدوث أنتشار العدوى .
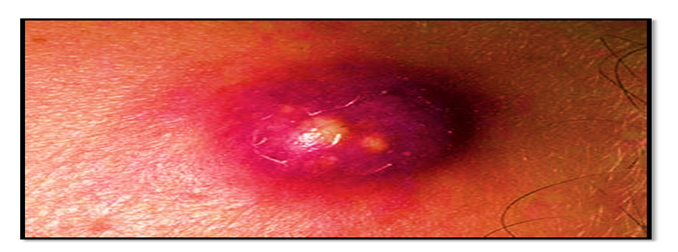
صورة 29))عدوى المكورات العنقودية الذهبية المقاومة للميتيسيلين
(SSI عدوى الموقع الجراحي ( 4
تحدث الإصابات بحالات الالتهاب في مواضع الجراحة عندما تدخل الجراثيم الضارة إلى الجسم من خلال شق جراحي (incision) في الجلد، وتحدث بعض حالات الإصابة، يمكن أن تكون التهابات مكان الجراحة في بعض الأحيان عدوى سطحية تشمل الجلد فقط. تعتبر حالات العدوى الأخرى في الموقع الجراحي أكثر تحت الجلد أو الأعضاء .والوقاية المحافظة على الضمادات نظيفة جافة واغسل يديك قبل تنظيف موقع الجراحة أو تغيير الضمادات وتأكد من تناول الأدوية واتبع أي تعليمات دوائية تعطى لك والحفاظ على نظام غذائي صحي كما هو موضح بالصورة رقم( 30)
ما هي العوامل المؤدية للعدوى في موضع الجراحة؟
· شخصاً كبيراً بالسن
· مصاباً بضعف في جهاز المناعة (immune system) أو غيره من المشكلات الصحية الخطيرة مثل مرض السكري.
· التدخين .
· أنواع معينة من العمليات الجراحية، مثل الجراحة في البطن.
· مصاباً بسوء التغذية (لا تتناول ما يكفي من الأطعمة الصحية).
· زيادة الوزن.
· الجرح تُرك مفتوحاً بدلاً من إغلاقه بالغرز الطبية.
· تصنيف الجروح الجراحية
· جروح نظيفة. هذه ليست ملتهبة أو ملوثة ولا تنطوي على إجراء عملية جراحية على عضو داخلي.
· الجروح النظيفة الملوثة لا يوجد أي دليل على وجود عدوى في وقت الجراحة، ولكنها تنطوي على إجراء عملية جراحية على عضو داخلي.
· الجروح الملوثة.
· الجروح القذرة .
ماهي أعراض الإصابة في موضع الجراحة؟
· عادةً ما تبدأ الإصابة بزيادة في الاحمرار والألم والتورم حول مكان العملية الجراحية. وبعد ذلك يمكنك أن تلاحظ خروج إفرازات صفراء تميل إلى اللون الأخضر مامكان الجرح. كما يحتمل أن تصاب أيضاً بحمى وقد تشعر بالمرض الشديد.
· قد تظهر الأعراض في أي وقت بعد مرور ساعات وحتى أسابيع بعد الجراحة. كما يمكن للأعضاء الصناعية التي تم زرعها في الجسم (implants) مثل الركبة أو الورك الصناعي أن تصاب بالعدوى بعد عام أو أكثر بعد العملية.
الوقاية
· غسل اليدين .
· تنظيف الجلد بعناية باستخدام محلول مطهر (antiseptic solution).
· ملابس وأغطية معقمة.
· هواء نظيف.
· الاستخدام الأمثل للمضادات الحيوية.
· التحكم في مستويات السكر في الدم.
· العناية بالجرح: بعد الجراحة، يتم تغطية الجرح المغلق بضمادة معقمة لمدة يوم أو يومين. وتتم تغطية الجروح بشاش طبي معقم وضمادة معقمة.
· العلاج
· من الممكن أن يتم فتح الجلد المصاب مرة أخرى وتنظيفه.
· في حالة حدوث عدوى في موضع العضو الصناعي المزروع، فقد تتم إزالة ذلك العضو.
· إذا كنت مصاباً بالعدوى في مكان أعمق داخل الجسم، فقد تحتاج إلى عملية أخرى.
5- عدوى المسالك البولية المرتبطة بالقسطرة (CAUTI)
هى عدوى بكتريا في البول ويحدث ذلك للمرضى الذين يخضعون للقسطرة والذين لا يخضعون للقسطرة، للوقاية من (CAUTI) يجب تطبيق الاحتياطات القياسية عند إدخال القسطرة البولية كما هوموضح بالصورة (30).
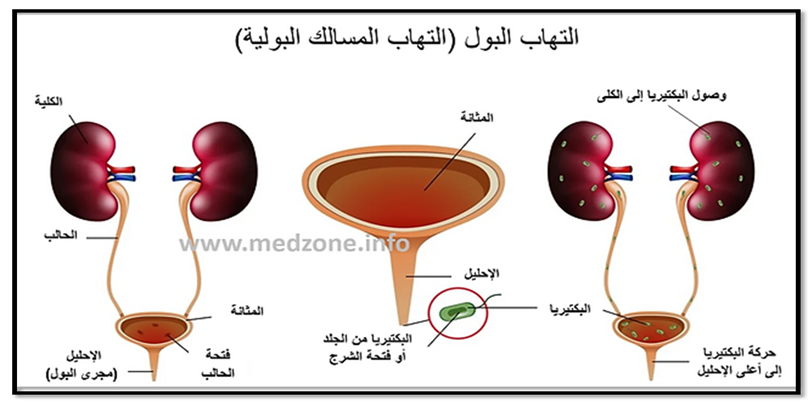
صورة (30) توضح عدوى المسالك البولية
أسباب عدوى المسالك البولية
· صعوبة في إفراغ المثانة بشكل كامل .
· مرض السكر.
· جهاز مناعة ضعيف.
· بعض الحالات التي تعيق المسالك البوليةعلى سبيل المثال، حصوات الكلى.
· تضخم غدة البروستاتا عند الرجال.
· ما هي أعراض التهاب المسالك البولية؟
· بول كريه الرائحة .
· بول غائم أو داكن أو دموي .
· الرغبة المتكررة في التبول أكثر من المعتاد.
· ألم أو حرقان أثناء التبول .
· الضغط أو التشنج في الظهر أو أسفل البطن .
· الرغبة المتكررة في التبول في كثير من الأحيان .
· آلام العضلات.
· تعب.
الوقاية من التهابات المسالك البولية؟
· شرب الكثير من الماء والتبول بشكل متكرر .
· الحفاظ على نظافة المنطقة التناسلية .
· تجنب السوائل مثل الكحول والكافيين لأنها يمكن أن تهيج المثانة .
· تجنب استخدام الزيوت في المناطق التناسلية.
· ارتداء الملابس القطنية الفضفاضة، والمحافظة على جفاف المنطقة.
· تجنب استخدام المنتجات المعطرة في المنطقة التناسلية .
علاج التهابات المسالك البولية؟
العلاج بالمضادات الحيوية، شرب الكثير من السوائل.
6- جلطات الأوردة والساقين DVT
هى حالة تحدث بها تكوين جلطات فى الأوردة العميقة للحالة نتيجة تخثر الدم بسبب انسداد هذه الاوردة كما هو موضح فى الصورة رقم (31) .
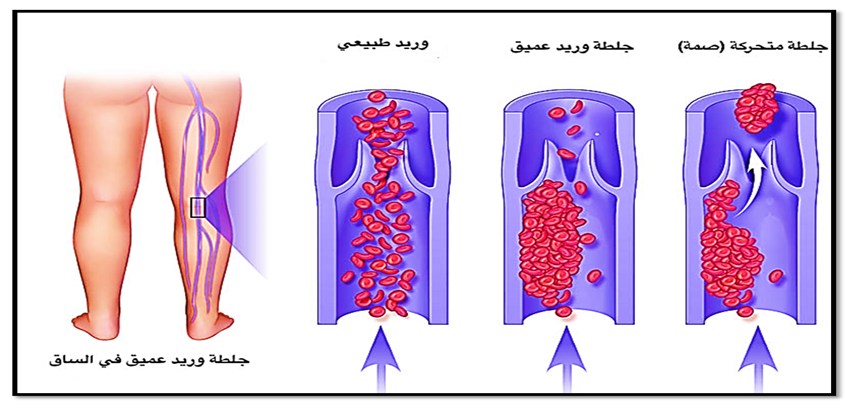
صورة (31) توضح جلطات الساقين
الأسباب
· تدفق الدم البطيء: قد يحدث نتيجة للخمول أو قلة الحركة، مثل الجلوس لفترات طويلة أو الإصابة بالشلل.
· الإصابة بالأوردة: مثل الكسور أو الإصابات العضلية الشديدة.
· الجراحة الكبرى: بعد عمليات جراحية في مناطق مثل البطن، الحوض، الورك، أو الساقين.
· زيادة هرمون الاستروجين: يرتبط بجلطات الأوردة، مثل استخدام حبوب منع الحمل أو العلاج بالهرمونات البديلة.
· الأمراض المزمنة: مثل أمراض القلب، الرئة، السرطان، أو الأمعاء الالتهابية.
· التاريخ العائلي: وجود تاريخ عائلي لجلطات الأوردة.
· الأعراض
· تورم الساق: قد يكون هناك تورم ملحوظ في الساق المصابة. يمكن أن يكون الانتفاخ مؤلمًا أو غير مؤلم.
· ألم: الألم في الساق قد يكون حادًا أو مستمرًا. قد يزداد الألم عند المشي أو الوقوف.
· احمرار واحمرار الجلد: قد يظهر احمرار أو احمرار على الجلد فوق الوريد المصاب.
· سخونة الجلد: قد يكون الجلد فوق الجلطة أكثر دفئًا من الجلد الطبيعي.
· تغير في درجة الحرارة: قد يشعر المريض بفرق في درجة حرارة الساق المصابة مقارنة بالساق الأخرى.
· إذا كنت تشعر بأي من هذه الأعراض، يُفضل أن تستشير الطبيب لتقديم التشخيص الدقيق والعلاج المناسب .
الوقاية
· مارسة الرياضة بشكل يومي: النشاط البدني يساعد على تحسين الدورة الدموية والوقاية من تجلط الأوردة.
· تجنب الجلوس لفترات طويلة: قم بالوقوف والتحرك بشكل منتظم لتجنب انسداد الأوردة.
· شرب كمية وفيرة من الماء: الهضم الجيد للسوائل يساعد في الوقاية من تجلط الدم.
· ارتداء جوارب ضغط متدرجة: تساعد في تحسين تدفق الدم والوقاية من جلطات الأوردة.
· الإقلاع عن التدخين: التدخين يزيد من خطر تجلط الأوردة.
· اتباع نظام غذائي صحي: تناول الأطعمة الغنية بالألياف والفيتامينات يساعد في الوقاية من تجلط الدم
· العلاج
العلاج الدوائى :هيبارين او الوارفين .
العلاج الجراحى :يتطلب الامر اجراء عملية جراحية لازالة الجلطات .
7- قرح الفراش : :BED SORES
هي تقرحات أو إصابات تحدث في مناطق الجلد التي تتعرض لضغط نتيجة الاستلقاء في الفراش وخاصة فى أماكن الأرتكاز كما هو موضح بالصورة (32 ) أو الجلوس على كرسي متحرك، أو ارتداء الجبيرة لفترة طويلة، لذا تُعرف أيضًا بقرح الضغط أو قرح الاستلقاء. وتحدث قرح الفراش عندما يكون الشخص طريح الفراش أو غير قادر على الحركة ويظل مستلقيًا على الوضع نفسه لفترات طويلة، ويمكن أن تحدث قرح الفراش في أي منطقة من الجسم، ولكن غالبًا ما تكون الأجزاء العظمية مثل المرفقين، والركبتين، وأسفل الظهر، ومنطقة الأرداف، ومؤخرة الرأس، والكاحلين هي الأكثر عرضة للإصابة
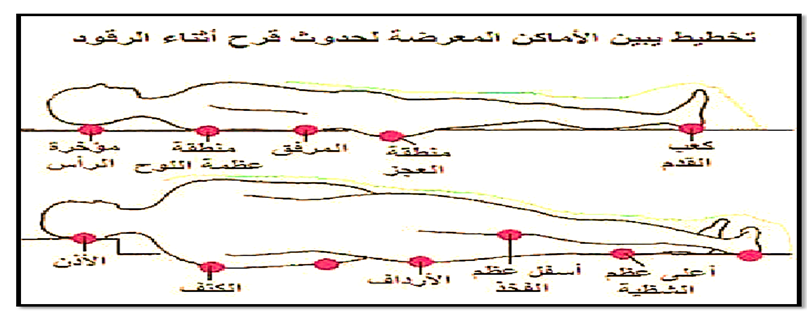
صورة (32) توضح اماكن الأرتكاز قرح الفراش
ما أسباب قرح الفراش؟
· الرطوبة.
· ضعف الدورة الدموية.
· سوء التغذية.
· الإصابة بـ مرض السكري.
· ترقق الجلد.
· سوء النظافة وتلوث الجلد بشكل متكرر بالبول والبراز (لذا تزداد فرص الإصابة بها مع كبار السن وطريحي الفراش الذين يرتدون الحفاضات).
· الاحتكاك (بعد فترة من الاستلقاء يصبح الجلد أكثر ترققًا ومع الاحتكاك أو عند سحب الملاءات يتعرض الجلد للإصابات والقرح)
· ارتداء الجبيرة لفترة طويلة.
· أعراض قرحة الفراش؟
· تغير لون الجلد: يتحول لون الجلد إلى الوردي أو الأحمر إذا كانت البشرة فاتحة، بينما تصبح البشرة الداكنة مزرقة أو أرجوانية أو قد تصبح المنطقة داكنة فقط، وإذا لم يختفي اللون بعد تغيير الوضع والتخلص من الضغط الواقع على الجلد لمدة 10- 30 دقيقة فهذا يشير لتكون قرحة.
· تغير في ملمس الجلد: قد يتغير ملمس المنطقة المصابة لتصبح أكثر صلابة ودافئة، أو ذات ملمس نإسفنجي مع الشعور بالألم والحكة.
· جروح مفتوحة: بعد مرحلة من الوقت تصبح القرح مفتوحة، وقد تحتوي داخلها على سائل أو صديد وقد يمتد الجرح إلى الطبقات العميقة من الأنسجة.
· عدوى: وهي من المراحل المتقدمة وفيها يتغير اللون حول حافة القرحة وتصبح مؤلمة بشكل أكبر، وتزداد كمية الصديد أو القيح بها، ويتحول لون الأنسجة للأصفر المخضر أو الأسود، وقد يصاحبها حمى أو سخونة في المنطقة المحيطة بالقرحة.
· وبصفة عامة تختلف الأعراض باختلاف مرحلة القرحة كما سنوضح فيما يلي.
ما مراحل قرح الفراش؟
تتشكل قرح الفراش على أربع مراحل، وهي:
· المرحلة الأولى: تبدأ القرحة كما ذكرنا كمنطقة حمراء أو أرجوانية دافئة ومتورمة قليلًا، وقد يشكو الشخص المصاب من ألم وحكة بها.
· المرحلة الثانية: تبدو المنطقة المصابة أكثر تضررًا، وقد يكون بها جرح مفتوح أو كشط أو تآكل سطحي للجلد، ويشكو الشخص المصاب من ألم شديد وقد يتغير لون الجلد المحيط بالقرحة.
· المرحلة الثالثة: تتطور القرحة لتبدو كالحفرة، بسبب تلف الأنسجة وطبقة الدهون أسفل الجلد.
· المرحلة الرابعة: تتضرر المنطقة المصابة بشدة وتبدو كجرح كبير، وغالبًا ما تتأثر العضلات وقد يصل الضرر للأنسجة الكامنة حتى يمكن رؤية العظام والأوتار من الجرح، وعادةً ما تحدث العدوى في هذه المرحلة ويصاحبها خروج صديد أصفر أو أخضر أو بني، وهي أخطر مرحلة وقد تنتشر العدوى لمناطق أخرى من الجسم وتسبب أضرارًا بالغة.
الوقاية من قرح الفراش
· تغيير وضعية المريض كل ساعتين تقريبًا.
· توفير حشوة ناعمة في الكراسي المتحركة والأسرّة لتقليل الضغط الواقع على الجلد.
· توفير رعاية جيدة للبشرة مع الحفاظ على نظافتها، وإبقائها جافة، وتهويتها بشكل مستمر.
· الحرص على تقديم غذاء متوازن يحتوي على فيتامينات، ومعادن، وبروتينات، وسوائل والتي تساعد على تعزيز مناعة الجسم في العموم وصحة الجلد.
· الإقلاع عن التدخين، إذ يزيد التدخين من فرص الإصابة بالقرح بسبب الضرر الذي يلحقه بالدورة الدموية.
· أكثر الأشخاص عرضة للإصابة بقرح الفراش؟
· التقدم في السن، إذ يصبح الجلد أرق وأكثر هشاشة وجفافًا.
· سلس البول وسلس الأمعاء، ما يزيد من خطر تلف الجلد والعدوى.
· زيادة الوزن والتي تزيد من الضغط على الجلد خاصةً مع الاستلقاء لفترة طويلة.
· الحالات الطبية التي تؤثر في إمداد الدم وتسبب ضعف الدورة الدموية، أو تجعل الجلد أكثر هشاشة أو تسبب مشكلات في الحركة مثل مرض السكري، وأمراض الشرايين الطرفية، والفشل الكلوي، وفشل القلب، والتصلب المتعدد،(MS) ومرض باركنسون.
· سوء التغذية، إذ يؤثر عدم الحصول على العناصر الغذائية الكافية في حالة البشرة، ما قد يزيد من مخاطر الإصابة بقرح الفراش.
· علاج قرح الفراش؟
· تغيير وضعية المريض بشكل مستمر لزيادة تدفق الدم والتخلص من الرطوبة، وتهوية الجلد.
· استخدام المراتب الهوائية المزودة بمضخة لتوفير تدفق مستمر للهواء.
· تقديم غذاء صحي ومتوازن للمريض، وتشجيعه على تناول كمية وفيرة من الماء.
· تنظيف الجروح الطفيفة بالماء والصابون، وتنظيف القرح المفتوحة بمحلول ملحي، وتغيير الضمادة بشكل مستمر وإزالة الأنسجة التالفة منه.
· حماية الجرح بشاش طبي أو استخدام الضمادات المخصصة للقرح.
· استخدام المضادات الحيوية الموضعية (الكريمات والرش) وتناول المضادات الحيوية التي يصفها الطبيب.
· استخدام الكريمات الحاجزة حول القرحة مثل الفازلين والتي تساعد على حماية الجلد السليم المحيط بالقرحة من الضرر.